Phác đồ điều trị Hướng dẫn sử dụng kháng sinh điều trị 2019 Bệnh viện Bình Dân
Contents
- Hướng dẫn sử dụng tài liệu
- Nguyên tắc thực hành tốt sử dụng kháng sinh điều trị
- Hướng dẫn về phân nhóm người bệnh nhiễm khuẩn (nhập viện) theo các yếu tố nguy cơ và định hướng sinh kinh nghiệm
- Ghi chú dành cho các phác đồ kháng sinh
- Hướng dẫn điều trị kháng nấm kinh nghiệm
- Dự phòng nhiễm nấm xâm lấn
- Nguyên tắc kiểm soát nhiễm khuẩn
- Kiểm soát phòng ngừa nhiễm khuẩn bệnh viện cụ thể
- Phòng ngừa lây truyền qua đường tiếp xúc
- Phụ lục
- Thang điểm qsofa, karnofsky
- Cách tính độ lọc cầu thận theo creatinin máu
- Liều thường dùng điều trị của kháng sinh
- Bảng điều chỉnh liều kháng sinh
- Bảng 4.2. tham khảo liều kháng sinh ™ trên người bệnh (người lớn) suy chức năng thận
- Chuyển đổi kháng sinh iv sang po
- Ghi chú vi sinh lâm sàng
- Phân loại nguy cơ của kháng sinh trên thai kỳ
Hướng dẫn sử dụng tài liệu
Tài liệu HƯỚNG DẪN SỬ DỤNG KHÁNG SINH này gồm 3 phần chính:
Các nguyên tắc thực hành thực tế tốt liệu pháp kháng sinh, phân nhóm rủi ro tiềm ẩn nhiễm vi trùng đa kháng thuốc và hướng dẫn lựa chọn kháng sinh khởi đầu .
Các phác đồ hướng dẫn lựa chọn kháng sinh cho từng loại bệnh nhiễm khuẩn.
Các phụ lục : Thang điểm Karnofsky, qSOFA ; thuốc kháng nấm điều trị theo kinh nghiệm tay nghề và kháng nấm dự trữ, liều lượng những kháng sinh thường dùng, trấn áp nhiễm khuẩn trong hạn chế vi trùng đa kháng thuốc, sử dụng kháng sinh cho những đối tượng người dùng đặc biệt quan trọng, …
Các bước cần tuân thủ khi dùng phác đồ:
Xác định loại nhiễm khuẩn: Nhiễm khuẩn huyết, Nhiễm khuẩn ổ bụng, Nhiễm khuẩn đường tiết niệu, Nhiễm khuẩn đường hô hấp, Nhiễm khuẩn vết mổ.
Xem trang phác đồ tương ứng với loại nhiễm khuẩn.
Đánh giá nguy cơ nhiễm vi khuẩn đa kháng thuốc của người bệnh theo bảng phân nhóm nguy cơ.
Chọn kháng sinh ban đầu theo chỉ dẫn:
Các kháng sinh này có phổ thích hợp nhất dựa trên năng lực gây bệnh và độ nhạy cảm của vi trùng của từng loại bệnh nhiễm khuẩn đơn cử ( từ tài liệu vi sinh 01/2018 – 06/2019 ) .
Nếu phác đồ đưa ra nhiều lựa chọn, ưu tiên chọn kháng sinh có độ nhạy cảm cao hơn hoặc theo kinh nghiệm tay nghề của bác sĩ điều trị .
Trước khi điều trị kháng sinh, cần lấy bệnh phẩm đúng quy cách, tiến hành nhuộm Gram, soi tươi (trừ bệnh phẩm máu); cấy, định danh và làm kháng sinh đồ.
Sau khi có kết quả kháng sinh đồ:
Xem xét việc liên tục hoặc biến hóa kháng sinh trị liệu bắt đầu ( phối hợp thực trạng lâm sàng ) .
Ưu tiên chọn kháng sinh phổ hẹp và nhạy hơn nếu hoàn toàn có thể ( xuống thang ), nên tìm hiểu thêm quan điểm những chuyên viên về bệnh nhiễm khuẩn, vi sinh lâm sàng, dược lâm sàng, trấn áp nhiễm khuẩn, …
Cần theo dõi sát thực trạng lâm sàng của người bệnh
Nguyên tắc thực hành tốt sử dụng kháng sinh điều trị
Các nguyên tắc chung
Chỉ sử dụng kháng sinh ( KS ) để điều trị bệnh nhiễm khuẩn ( NK ) .
Chọn KS tương thích nhất dựa trên nhìn nhận rủi ro tiềm ẩn NK kháng thuốc .
Cần phải khai thác kỹ tiền sử dị ứng của người bệnh ( NB ) trước khi chỉ định KS .
Khai thác và xem xét những yếu tố tương quan đến cơ địa người bệnh : thực trạng mẫn cảm với KS, thực trạng miễn dịch, tính năng gan / thận, phụ nữ có thai / cho con bú, trẻ nhỏ, người cao tuổi, …
Lấy bệnh phẩm ( đúng quy cách ) để tìm tác nhân gây bệnh trước khi sử dụng KS nhưng tránh làm trì hoãn việc sử dụng KS ; nhuộm gram, nuôi cấy, định danh và làm KSĐ … ( đo MIC nếu thiết yếu ) .
KS cần được chỉ định càng sớm càng tốt ; đặc biệt quan trọng trong NK nặng và sốc NK ( sepsis và septic shock ) NB phải được cho KS trong giờ tiên phong sau khi chẩn đoán .
Kiểm soát nguồn nhiễm khuẩn, xử lý triệt để những ổ nhiễm, đường vào ( như ổ áp-xe, ống thông … ) đồng thời với việc sử dụng KS .
Chọn KS điều trị theo kinh nghiệm tay nghề : dựa vào tình hình vi trùng và tính nhạy cảm với KS tại bệnh viện ( BV ) khi chưa có tác dụng KSĐ, chọn một hoặc nhiều loại thuốc bảo vệ hiệu suất cao điều trị tác nhân gây bệnh hoàn toàn có thể ( VK và / hoặc vi nấm, virus … ) ; nhất là trong những bệnh cảnh nặng, NB có giảm bạch cầu trung tính, NB hoài nghi nhiễm khuẩn đa kháng như Enterobacteriaceae sinh ESBL, Pseudomonas, Acinetobacter, nhiễm
Candida máu … ; sau khi có tác dụng KSĐ cần xét đến năng lực xuống thang điều trị tương thích .
Cần ứng dụng những hiểu biết về thông số kỹ thuật được động học – dược lực học trong điều trị kháng sinh để tối ưu hiệu suất cao điều trị, hạn chế tác dụng ngoại ý, và tổn hại phụ cận của kháng sinh .
Khi lựa chọn kháng sinh, cần xem xét thêm những yếu tố tương tác thuốc, độc tính, ngân sách, …
Nên dùng đơn trị liệu KS, tránh phối hợp nhiều KS ( trừ trường hợp đặc biệt quan trọng ) ; chú ý quan tâm những kháng sinh phổ rộng thuộc nhóm betalactam – ức chế betalactamase, carbapenem … có phổ tác động ảnh hưởng trên 1 số ít VK yếm khí, không cần phối hợp những KS này với Metronidazol cho mục tiêu chống VK yếm khí .
Điều trị vi trùng Gram dương với Vancomycin nên làm MIC .
Cần nhìn nhận cung ứng điều trị mỗi ngày ; thời hạn điều trị KS thường thì từ 7 – 10 ngày ( hoàn toàn có thể lê dài hơn trong 1 số ít trường hợp cung ứng điều trị chậm, KS khó xâm nhập ổ nhiễm, không hề dẫn lưu ổ nhiễm, vi trùng có độc lực cao ; đa nhiễm hoặc NB suy giảm miễn dịch … ) .
Cần ngưng KS ở thời gian thích hợp ( * * ) để hạn chế tăng trưởng đề kháng kháng sinh hoàn toàn có thể xảy ra trong quy trình điều trị lê dài. Các KS tĩnh mạch hoàn toàn có thể được sửa chữa thay thế bằng KS uống sau khi có cung ứng lâm sàng tốt, người bệnh hoàn toàn có thể uống được, và không có yếu tố tương quan đến hấp thu qua đường tiêu hoá .
Ghi chú :
( * * ) Thời điểm thích hợp ngưng KS :
Hết sốt 48 giờ, lâm sàng cải tổ rõ .
Bạch cầu, CRP, PCT, .. về thông thường .
Đáp ứng vi sinh tốt ( bệnh phẩm nuôi cấy âm tính, hoặc không còn bệnh phẩm để hoàn toàn có thể lấy được sau khi điều trị ) .
Ứng dụng các thông số pk/pd trong sử dụng kháng sinh
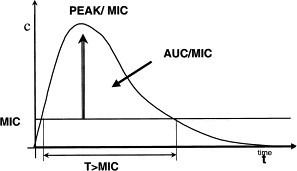
MIC : Nồng độ ức chế ( vi trùng ) tối thiểu
Cpeak : Nồng độ đỉnh của kháng sinh trong huyết tương .
AUC : Diện tích dưới đường cong ( nồng độ – thời hạn )
|
Phân loại kháng sinh |
Nhóm đại diện |
Thông số PK/PD liên quan đến hiệu quả điều trị |
Ứng dụng |
| Kháng sinh diệt khuẩn nhờ vào thời hạn và có công dụng hậu kháng sinh ngắn hoặc không có . | Beta-lactam | T > MIC | ≥ 40-50 % so với khoảng cách liều ( lê dài thời hạn truyền ) . |
| Kháng sinh diệt khuẩn phụ thuộc vào nồng độ và có tính năng hậu kháng sinh trung bình tới lê dài . |
Aminoglycoside ( AG ) , Fluoroquinolon ( FQ ) , Daptomycin , Metronidazol |
Cpeak / MIC và AUC0-24 / MIC |
Liều tập trung chuyên sâu ( AG : Cpeak / MIC ≥ 10-12 ) Tối ưu AUC0-24 ( FQ : AUC0-24 / MIC ≥ 125 ) |
| Kháng sinh diệt khuẩn phụ thuộc vào thời hạn và có công dụng hậu kháng sinh trung bình . |
Macrolid , Clindamycin , Glycopeptide , Tetracyclin |
AUC0-24 / MIC | Tối ưu AUC0-24 ( Vancomycin : AUC0-24 / MIC ≥ 400 ) … |
Nguyên tắc mindme [1], [4]
|
M |
Microbiology guides wherever possible | Theo hướng dẫn của vi sinh học ở nơi hoàn toàn có thể triển khai |
|
I |
Indication should be evidencebased | Chỉ định KS phải trên cơ sở chứng cứ |
|
N |
Narrowest spectrum required | Cần lựa chọn KS phổ hẹp nhất |
|
D |
Dosage appropriate to the site and type of infection | Liều lượng tương thích với loại và vị trí nhiễm khuẩn |
|
M |
Minimum duration of therapy | Thời gian điều trị ngắn |
|
E |
Ensure monotherapy in most situation | Bảo đảm đơn trị liệu trong đa phần những trường hợp |
PHÂN NHÓM NGƯỜI BỆNH NHIỄM KHUẨN (NHẬP VIỆN) THEO CÁC YẾU TỐ NGUY CƠVÀ ĐỊNH HƯỚNG KHÁNG SINH KINH NGHIỆM
|
Nhóm I – Nguy cơ thấp |
Nhóm II – Nguy cơ trung bình |
Nhóm III – Nguy cơ cao |
|||
|
NK liên quan CĐ |
NK liên quan CSYT |
NK bệnh viện |
|||
|
Yếu tố nguy cơ liên quan chăm sóc y tế/ Sử dụng kháng sinh |
|||||
|
Không điều trị tại những cơ sở y tế trong vòng 90 ngày trước hoặc chỉ thăm khám / làm những thủ pháp tối thiểu hoặc chỉ lưu cấp cứu trong vòng 24 giờ . Không dùng kháng sinh trong vòng 90 ngày trước . |
Có điều trị tại những cơ sở y tế trong vòng 90 ngày trước . Không có thủ pháp xâm lấn hoặc chỉ xâm lấn tối thiểu ( tiêm truyền tĩnh mạch trong thời điểm tạm thời, chạy thận … ) Có dùng kháng sinh trong vòng 90 ngày . |
Nằm viện ≥ 5 ngày, và / hoặc thủ pháp nhiều xâm lấn ( ống thông TMTT, nuôi ăn tĩnh mạch toàn phần, điều trị thay thế sửa chữa thận, thay huyết tương, ECMO … Điều trị nhiều kháng sinh, KS phổ rộng gần đây . |
|||
|
Bệnh đi kèm/ Độ nặng lâm sàng (thang điểm, giá trị) |
|||||
|
Người bệnh Điểm KARNOFSKY : 80-100 . Điểm qSOFA = 0 . |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm ( ĐTĐ, COPD, suy tính năng thận … ) Điểm KARNOFSKY : 50-70 . Điểm qSOFA = 1 . |
NB có bệnh lý đặc biệt quan trọng kèm theo như xơ nang, bệnh lý cấu trúc phổi, giảm bạch cầu trung tính, suy giảm miễn dịch nặng . Điểm KARNOFSKY : 10-40 . Điểm qSOFA ≥ 2 / Sepsis . |
|||
|
Định hướng tác nhân gây bệnh |
|||||
| Nguy cơ thấp nhiễm VK đa kháng ( MDR ) như | Nguy cơ nhiễm VK đa kháng ( MDR ) thường gặp như Enterobacteriaceae sinh ESBL và MRSA . | Nguy cơ cao nhiễm VK đa kháng ( MDR ) như Enterobacteriaceae sinh ESBL, Pseudomonas / | |||
|
Enterobacteriaceae sinh ESBL, MRSA . Rất ít rủi ro tiềm ẩn nhiễm những VK không lên men như Pseudomonas aeruginosa / Acinetobacter baumanii . Rất ít rủi ro tiềm ẩn nhiễm nấm xâm lấn . |
Ít rủi ro tiềm ẩn nhiễm những VK không lên men như Pseudomonas aeruginosa / Acinetobacter baumanii . Ít rủi ro tiềm ẩn nhiễm nấm xâm lấn . |
Acinetobacter, MRSA và những VK siêu kháng như Enterobacteriaceae kháng carbapenem ( CRE ) : Pseudomonas kháng carbapenem ( CRPA ) hoặc Acinetobacter kháng carbapenem ( CRAB ) và VRE . Có rủi ro tiềm ẩn nhiễm nấm xâm lấn ; đặc biệt quan trọng trên NB ghép tủy xương, ghép tạng, giảm BC hạt do hóa trị … |
|||
|
Kháng sinh kinh nghiệm gợi ý |
|||||
|
KS phổ hẹp và hướng đến những tác nhân từ hội đồng như BLBLIa, Cephalosporin thế hệ 1 và 2 b, Fluoroquinolon ( TM ) thế hệ 2 c ( hạn chế sử dụng KS phổ rộng có hoạt tính trên VK sinh ESBL, Pseudomonas và Acinetobacter ) Chưa cần sử dụng thuốc kháng nấm . |
Cần chỉ định những KS có hoạt tính trên VK sinh ESBL nhưng không có / ít hoạt tính trên Pseudomonas như Carbapenem nhóm Id . BL-BLIe hoàn toàn có thể được lựa chọn sửa chữa thay thế trong một số ít trường hợp với bệnh cảnh ít nghiêm trọng . Glycopeptidef chỉ dùng trong trường hợp hoài nghi / vùng dịch tễ MRSA cao . Chưa cần sử dụng thuốc kháng nấm . |
Cần chỉ định những KS phổ rộng có hoạt tính trên Pseudomonas như Carbapenem nhóm IIg hoặc BL-BLI có hoạt tính trên Pseudomonash đơn trị hoặc phối hợp với Aminoglycosidei / Fluoroquino lonj . Khi hoài nghi VK kháng rộng ( CRE, CRAB ), xem xét Polymyxink . Khi hoài nghi Pseudomonas kháng carbapenem ( CRPA ), xem xét BL-BLI thế hệ mớil . Glycopeptidef so với MRSA ; Oxazolidionm / Lipopeptidn nên được sử dụng nếu nghi VRE, VRSA . Xem xét chỉ định thuốc kháng nấmo . |
|||
Ghi chú:
aAmoxicillin / Clavulanic, Ampicillin / Sulbactam
bCefazolin, Cefuroxim
cCiprofloxacin
dErtapenem
eTicarcillin / Clavulanic, Piperacillin / Tazobactam
fVancomycin, Teicoplanin
gImipenem, Meropenem
hCefoperazon / Sulbactam, Ticarcillin / Clavulanic, Piperacillin / Tazobactam
iAmikacin, Netilmicin
jCiprofloxacin, Levofloxacin
kPolymyxin B, Colistin
lCeftolozane / Tazobactam, Ceftazidim / Avibactam
mLinezolid
nDaptomycin
oAmphotericin B, Fluconazol, Caspofungin, Micafungin, Anidulafungin
Riêng so với Nhiễm khuẩn hô hấp cần xét thêm thang điểm CURB-65 ( chi tiết cụ thể xem Hướng dẫn Kháng sinh trong điều trị nhiễm khuẩn hô hấp ) .
Hướng dẫn về phân nhóm người bệnh nhiễm khuẩn (nhập viện) theo các yếu tố nguy cơ và định hướng sinh kinh nghiệm
Thông tin chung về các Bảng phân nhóm nguy cơ nhiễm khuẩn đa kháng thuốc trên người bệnh nhiễm khuẩn:
Là bảng tổng hợp những thông tin, khuyến nghị từ những Hướng dẫn ( Guidelines ) trong nước và quốc tế về bệnh nhiễm khuẩn ; kiến thiết xây dựng cho những bệnh lý nhiễm khuẩn thường gặp và quan trọng .
Việc phân nhóm ( nhanh ) dựa vào những tiêu chuẩn sau :
Tiền sử, bệnh sử mắc bệnh / tương quan đến chăm nom ý tế
Tiền sử, bệnh sử tương quan đến sử dụng KS iii. Đặc điểm về cơ địa của người bệnh
Đánh giá độ nặng của NB trên lâm sàng ( dựa vào thang điểm Karnosfky, qSOFA … )
Hướng dẫn sử dụng Bảng phân nhóm nguy cơ trên người bệnh nhiễm khuẩn:
Chỉ cần có 01 yếu tố tương quan thì NB được xếp vào nhóm rủi ro tiềm ẩn tương ứng .
Trường hợp NB có nhiều yếu tố thuộc nhiều nhóm khác nhau, thì thứ tự phân nhóm ưu tiên từ cao đến thấp .
Gặp trường hợp không rõ ràng, khó khăn vất vả trong viêc phân nhóm thì ưu tiên chọn phân tầng cao hơn để có thái độ xử trí tích cực hơn .
Hướng dẫn KS điều trị bắt đầu có đặc thù khuynh hướng, cần tìm hiểu thêm thêm về quy mô bệnh tật và tình hình nhạy / kháng của VK tại mỗi địa phương .
|
HƯỚNG DẪN KHÁNG SINH TRONG ĐIỀU TRỊ NHIỄM KHUẨN HUYẾT |
||
|
DỮ LIỆU VI SINH (01/2018 – 06/2019, n=281) |
||
|
Vi khuẩn thường gặp |
Tỷ lệ % |
Độ nhạy KS (%) |
|
E.coli ( n = 94 ) |
33.2 % | Tigecyclin ( 98 % ), Amikacin ( 94 % ), Meropenem ( 86 % ), Imipenem ( 82 % ), Pip-taz ( 81 % ), Ticar-clav ( 78 % ), Ertapenem ( 74 % ), Ampi-sul ( 58 % ), Amoxi-clav ( 45 % ) , |
|
Stenotrophomonas maltophilia ( n = 52 ) |
18.4 % | Trimethoprim-Sulfamethoxazol ( 100 % ), Levofloxacin ( 90 % ), Ceftazidim ( 32 % ) |
|
Klebsiella pneumoniae (n=22) ( ESBL 23 % ) |
7.8 % | Tigecyclin ( 89 % ), Amikacin ( 86 % ), Pip-taz ( 77 % ), Ertapenem ( 73 % ), Meropenem ( 64 % ), Imipenem ( 55 % ) |
|
Burkolderia cepacia (n=22) |
7.8 % | Trimethoprim-Sulfamethoxazol ( 100 % ), Levofloxacin ( 93 % ), Ceftazidim ( 81 % ) |
|
Pseudomonas oryzihabitans ( n = 21 ) |
7.4 % | Pip-taz ( 86 % ), Ceftazidim ( 81 % ), Imipenem ( 80 % ), Ticar-clav ( 80 % ), Amikacin ( 63 % ), Meropenem ( 62 % ) |
|
CoN Staphylococci ( n = 17 ) |
6.0 % | Vancomycin ( 100 % ), Trimethoprim-Sulfamethoxazol ( 65 % ), Clindamycin ( 59 % ), Linezolid ( 59 % ) | ||
|
Staphylococcus aureus ( n = 12 ) |
4.2 % | Vancomycin ( 92 % ), Trimethoprim-Sulfamethoxazol ( 67 % ), Linezolid ( 60 % ) | ||
|
PHÂN TẦNG NGUY CƠ TRÊN BỆNH NHÂN |
||||
|
BN Nhóm I – NK cộng đồng |
BN Nhóm II – NK liên quan chăm sóc y tế ( chú ý quan tâm trực khuẩn gram âm sinh ESBL ) |
BN Nhóm III – NK bệnh viện ( quan tâm Pseudomonas / Acinetobacter ) |
||
|
Chưa điều trị tại bất kể cơ sở y tế nào hoặc chỉ thăm khám / làm những thủ pháp tối thiểu, hoặc chỉ lưu cấp cứu trong vòng 24 h . |
Có nhập viện, chăm nom y tế thời gian ngắn ( 25 ngày ) và / hoặc có thủ pháp xâm lấn ( đặt catheter, chạy thận tự tạo, trung phẫu ) trong 12 tháng qua ( hoặc đại phẫu đã qua 12 tháng ) Có dùng kháng sinh gần đây ( trong vòng 3 tháng qua ) BN đến từ viện dưỡng lão, bệnh nhi có bệnh lý hệ niệu đến từ những TT bảo trợ trẻ khuyết tật-mồ côi . |
Nhập viện nhiều lần, nằm viện lê dài ( ≥ 5 ngày ) và / hoặc có đại phẫu, hoặc 2 trung phẫu trở lên ( trong 12 tháng qua ) |
||
|
BỆNH ĐI KÈM/ ĐỘ NẶNG LÂM SÀNG (THANG ĐIỂM, GIÁ TRỊ) |
||
|
Người bệnh Điểm KARNOFSKY : 80-100 . Điểm qSOFA = 0 . |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm ( ĐTĐ, COPD, suy tính năng thận … ) Điểm KARNOFSKY : 50-70 . Điểm qSOFA = 1 . |
NB có bệnh lý đặc biệt quan trọng kèm theo như xơ nang, bệnh lý cấu trúc phổi, giảm bạch cầu trung tính, suy giảm miễn dịch nặng . Điểm KARNOFSKY : 10-40 . Điểm qSOFA ≥ 2 / Sepsis . |
|
GỬI BỆNH PHẨM NUÔI CẤY VK và LÀM KSĐ |
||
| ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU |
|
Ceftriaxone/Amoxi-clav ± Amikacin/Netilmicin |
ESBL: Ertapenem/Pip-taz + Amikacin/Netilmicin MRSA: Vancomycin/Teicoplanin |
Meropenem/Imipenem + Amikacin ± Colistin/Vancomycin |
|
SAU KHI CÓ KẾT QUẢ ĐỊNH DANH – KSĐ |
||
| ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO |
| Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . Nếu tác nhân là Enterobacteriaceae sinh ESBL : Ertapenem hoặc BL-BLI đơn trị ( tùy tác dụng KSĐ, nhưng hạn chế dùng KS phổ rộng có hoạt tính trên Pseudomonas ) Nếu là MR Staphylococci : Vancomycin đơn trị . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . Nếu tác nhân là Pseudomonas / Acinetobacter nhạy cảm : ưu tiên phối hợp Beta-lactam chống Pseudomonas + Aminoglycoside / Quinolone chống Pseudomonas trong 5 ngày, duy trì bằng Beta-lactam đơn trị thêm 5-7 ngày . Nếu là Stenotrophomonas maltophilia : Cotrimoxazol / Levofloxacin |
|
Xuống thang (De-escalation) |
Xuống thang (De-escalation) |
Xuống thang (De-escalation) |
| Nếu tác nhân là Enterobacteriacae không sinh ESBL hoặc MS Staphylococci : chuyển sang đơn trị ( nếu trước đó là phối hợp ) theo hiệu quả KSĐ . | Nếu tác nhân là Enterobacteriacae không sinh ESBL hoặc MS Staphylococci : xuống thang điều trị như BN Nhóm I . |
Nếu tác nhân là Enterobacteriaceae sinh ESBL : xuống thang điều trị như BN Nhóm II . Nếu là Enterobacteriacae không sinh ESBL hoặc MS Staphylococci : xuống thang điều trị như BN Nhóm I . |
|
Xem xét Lên thang (Escalation) |
Xem xét Lên thang (Escalation) |
Xem xét Lên thang (Escalation) |
|
Nếu hiệu quả cấy ( – ) và lâm sàng không cung ứng sau 48 h điều trị . Nếu tác nhân là Enterobacteriaceae sinh ESBL ; MR Staphylococci : điều trị như BN Nhóm II . |
Nếu tác dụng cấy ( – ) và lâm sàng không cung ứng sau 48 h điều trị . Nếu tác nhân là Pseudomonas / Acinetobacter / Klebsiella đa kháng : điều trị như BN Nhóm III lên thang . VRS / VRE : điều trị như BN Nhóm III lên thang |
Pseudomonas / Klebsiella đa kháng : Colistin + Beta-lactam chống Pseudomonas chiếu theo mức nhạy cảm cao nhất ( ưu tiên Imipenem / Meropenem truyền TM lê dài ) Acinetobacter đa kháng : Colistin + Imipenem / Meropenem TTM lê dài Colistin + Sulbactam liều cao ( 6 g / ngày ) Colistin + Imipenem / Meropenem + Sulbactam Colistin + Imipenem / Meropenem + Rifampin Xem xét sử dụng Vancomycin / Teicoplanin so với MRSA ; Linezolid / Daptomycin nên được sử dụng nếu nghi VRE, VRSA . Xem xét chỉ định thuốc kháng nấm ( Xem Hướng dẫn sử dụng thuốc kháng nấm ) |
|
HƯỚNG DẪN KHÁNG SINH TRONG ĐIỀU TRỊ NHIỄM KHUẨN Ổ BỤNG |
||||
|
DỮ LIỆU VI SINH (01/2018 – 06/2019, n=274) |
||||
|
Vi khuẩn thường gặp |
Tỷ lệ % |
Độ nhạy |
||
|
E.coli ( n = 216 ) |
78.9 % |
Tigecyclin ( 99 % ) ; Amikacin ( 98 % ) ; Ertapenem, Meropenem ( 82 % ) ; Pip-taz ( 80 % ) ; Ciprofloxacin ( 69 % ) ; Imipenem ( 67 % ) ; Levofloxacin ( 55 % ) ; Amoxi / Clav ( 41 % ) ; |
||
|
Klebsiella pneumoniae ( n = 35 ) (ESBL 14%) |
12.8 % | Tigecyclin ( 93 % ), Pip-taz ( 74 % ), Ertapenem ( 66 % ), Meropenem ( 64 % ), Cefotaxim ( 63 % ), Cefepim ( 57 % ), Ceftriaxon ( 55 % ), Imipenem ( 49 % ), Ciprofloxacin ( 43 % ) | ||
|
Enterococcus spp. ( n = 39 ) |
4.4 % | Vancomycin ( 100 % ), Doxycyclin ( 75 % ), Penicillin ( 67 % ), Ciprofloxacin ( 60 % ) | ||
|
PHÂN TẦNG NGUY CƠ TRÊN BỆNH NHÂN |
||||
|
BN Nhóm I – NK cộng đồng |
BN Nhóm II – NK liên quan chăm sóc y tế (lưu ý trực khuẩn gram âm sinh |
BN Nhóm III – NK bệnh viện (lưu ý Pseudomonas Acinetobacter) |
||
|
Chưa điều trị tại bất kể cơ sở y tế nào hoặc chỉ thăm khám / làm những thủ pháp tối thiểu, hoặc chỉ lưu cấp cứu trong vòng 24 h . Chưa dùng kháng sinh trước đó ( trong vòng 3 tháng qua ) . |
Có nhập viện, chăm nom y tế thời gian ngắn ( 2-5 ngày ) và / hoặc có thủ pháp xâm lấn ( đặt catheter, chạy thận tự tạo, trung phẫu ) trong 12 tháng qua ( hoặc đại phẫu đã qua 12 tháng ) Có dùng kháng sinh gần đây ( trong vòng 3 tháng qua ) BN đến từ viện dưỡng lão, bệnh nhi có bệnh lý hệ niệu đến từ những TT bảo trợ trẻ khuyết tật-mồ côi . |
Nhập viện nhiều lần, nằm viện lê dài ( ≥ 5 ngày ) và / hoặc có đại phẫu, hoặc 2 trung phẫu trở lên ( trong 12 tháng qua ) Đã có chẩn đoán NK đa kháng, NK sinh ESBL trước đó ( trong 12 tháng qua ) Có dùng kháng sinh phổ rộng hoặc dùng nhiều kháng sinh ( trong vòng 3 tháng qua ) . |
|
BỆNH ĐI KÈM/ ĐỘ NẶNG LÂM SÀNG (THANG ĐIỂM, GIÁ TRỊ) |
||
|
Người bệnh Không có tiền sử NKOB . Điểm KARNOFSKY : 80-100 . Điểm qSOFA = 0 . |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm ( ĐTĐ, COPD, suy công dụng thận … ) NKOB có biến chứng, tiền sử NKOB . Điểm KARNOFSKY : 50-70 . Điểm qSOFA = 1 . |
NB có bệnh lý đặc biệt quan trọng kèm, giảm bạch cầu trung tính, suy giảm miễn dịch nặng … Tiền sử NKOB có biến chứng, NKOB tái phát, VPM thì 3 … Điểm KARNOFSKY : 10-40 . Điểm qSOFA ≥ 2 / Sepsis . |
|
GỬI BỆNH PHẨM SOI TƯƠI, NHUỘM GRAM / NUÔI CẤY VK và LÀM KSĐ |
||
| ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU |
|
Trực khuẩn Gram ( – ) :
Ceftriaxon/Ceftazidim/Amoxi-clav ± Amikacin/Netilmicin ± Metronidazol Cầu khuẩn Gram ( + ) : |
Trực khuẩn Gram ( – ) ( chiếm > 80 % ) :
Ertapenem/Pip-taz/Ticar-clav + Amikacin/Netilmicin Cầu khuẩn Gram ( + ) : Vancomycin |
Trực khuẩn Gram ( – ) ( chiếm > 80 % ) :
Meropenem/Imipenem/Pip-taz + Amikacin/Netilmicin Cầu khuẩn Gram ( + ) : Vancomycin |
|
SAU KHI CÓ KẾT QUẢ ĐỊNH DANH – KSĐ |
||
| ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO |
|
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . |
|
Xuống thang (De–escalation) |
Xuống thang (De-escalation) |
Xuống thang (De-escalation) |
| Nếu tác nhân là Enterobacteriacae không sinh ESBL hoặc MS Staphylococci : chuyển sang đơn trị ( nếu trước đó là phối hợp ) theo tác dụng KSĐ . | Nếu tác nhân là Enterobacteriacae không sinh ESBL hoặc MS Staphylococci : xuống thang điều trị như BN Nhóm I . |
Nếu tác nhân là Enterobacteriaceae sinh ESBL – xuống thang điều trị như BN Nhóm II . Nếu là Enterobacteriacae không sinh ESBL hoặc MS Staphylococci : xuống thang điều trị như BN Nhóm I . |
|
Xem xét Lên thang (Escalation) |
Xem xét Lên thang (Escalation) |
Xem xét Lên thang (Escalation) |
|
Nếu hiệu quả cấy ( – ) và lâm sàng không cung ứng sau 48 h điều trị . Nếu tác nhân là Enterobacteriaceae sinh ESBL ; MR Staphylococci / VS Enterococci : điều trị như BN Nhóm II . |
Nếu tác dụng cấy ( – ) và lâm sàng không phân phối sau 48 h điều trị . Nếu tác nhân là Pseudomonas / Acinetobacter / Klebsiella đa kháng : điều trị như BN Nhóm III lên thang . VRS / VRE : điều trị như BN Nhóm III lên thang . |
1P seudomonas / Klebsiella đa kháng : Colistin + Beta-lactam chống Pseudomonas chiếu theo mức nhạy cảm cao nhất ( ưu tiên Imipenem / Meropenem truyền TM lê dài ) Pseudomonas kháng Carbapenem ( CRPA ) : xem xét sử dụng BL-BLI thế hệ mới ( Ceftolozane / Tazobactam , Ceftazidim / Avibactam ). Khi sử dụng cần phối hợp thêm Metronidazol 2 Acinetobacter đa kháng : Colistin + Imipenem / Meropenem TTM lê dài Colistin + Sulbactam liều cao ( 6 g / ngày ) Colistin + Imipenem / Meropenem + Sulbactam |
|
HƯỚNG DẪN KHÁNG SINH TRONG ĐIỀU TRỊ NHIỄM KHUẨN ĐƯỜNG TIẾT NIỆU |
|
DỮ LIỆU VI SINH (01/2018 – 06/2019, n=883) |
|
Vi khuẩn thường gặp |
Tỷ lệ % |
Độ nhạy KS (%) |
||
|
E.coli ( n = 449 ) |
43. 2 % | Amikacin ( 97 % ) ; Tigecyclin ( 94 % ), Fosfomycin ( 94 % ), Nitrofurantoin ( 87 % ), Meropenem ( 78 % ), Ertapenem ( 73 % ), Pip-taz ( 64 % ), Imipenem ( 63 % ), Levofloxacin | ||
|
Klebsiella pneumoniae ( n = 141 ) |
16. 0 % | Amikacin ( 86 % ), Meropenem ( 58 % ), Tigecyclin ( 58 % ), Ertapenem ( 56 % ), Pip-taz ( 49 % ), Imipenem ( 43 % ), Levofloxacin ( 41 % ), Ampi / Sul ( 24 % ), Amox / Clav ( 22 % ) | ||
|
Enterococcus species ( n = 113 ) |
12. 8 % | Vancomycin ( 98 % ), Nitrofurantoin ( 82 % ), Penicillin ( 72 % ), Ciprofloxacin ( 47 % ) | ||
|
Pseudomonas aeruginosa ( n = 73 ) |
8.3 % | Colistin ( 43 ) ( 93 % ), Amikacin ( 57 % ), Imipenem ( 38 % ), Meropenem ( 36 % ), Pip-taz ( 33 % ), Ceftazidim ( 30 % ) | ||
|
Acinetobacter baumannii (n=24) |
2.7 % | Colistin ( 100 % ), Amikacin ( 57 % ), Imipenem ( 44 % ), Meropenem ( 44 % ), Pip-taz ( 64 % ) | ||
|
Staphylococcus aureus ( n = 14 ) |
1.6 % | Vancomycin ( 100 % ), Linezolid ( 7 ) ( 100 % ), Trimethoprim / Sulfamethoxazol ( 54 % ) | ||
|
PHÂN TẦNG NGUY CƠ TRÊN BỆNH NHÂN |
||||
|
BN Nhóm I – NK cộng đồng |
BN Nhóm II – NK liên quan chăm sóc y tế (lưu ý trực khuẩn gram âm sinh ESBL) |
BN Nhóm III – NK bệnh viện (lưu ý Pseudomonas / Acinetobacter) |
||
|
Chưa điều trị tại bất kể cơ sở y tế nào hoặc chỉ thăm khám / làm những thủ pháp tối thiểu, hoặc chỉ lưu cấp cứu trong vòng 24 h . Chưa dùng kháng sinh trước đó ( trong vòng 3 tháng qua ) . |
Có nhập viện, chăm nom y tế thời gian ngắn ( 2-5 ngày ) và / hoặc có thủ pháp xâm lấn ( đặt catheter, ống thông bàng quang, tán sỏi ngoài khung hình, trung phẫu ) trong 12 tháng qua ( hoặc đại phẫu đã qua 12 tháng ) Có dùng kháng sinh gần đây ( trong vòng 3 tháng qua ) BN đến từ viện dưỡng lão, bệnh nhi có bệnh lý hệ niệu đến từ những TT bảo trợ trẻ khuyết tật-mồ côi . |
Nhập viện nhiều lần, nằm viện lê dài ( ≥ 5 ngày ) và / hoặc có đại phẫu, hoặc 2 trung phẫu trở lên ( trong 12 tháng qua ), hoặc có thủ pháp nhiều xâm lấn ( thông tiểu lưu, ống thông JJ, nội soi tán sỏi qua da, … ) . Đã có chẩn đoán NK đa kháng, NK sinh ESBL trước đó ( trong 12 tháng qua ) Có dùng kháng sinh phổ rộng hoặc dùng nhiều kháng sinh ( trong vòng 3 tháng qua ) |
||
|
BỆNH ĐI KÈM/ ĐỘ NẶNG LÂM SÀNG (THANG ĐIỂM, GIÁ TRỊ) |
||||
|
Người bệnh Không có tiền sử NK đường tiết niệu . Điểm KARNOFSKY : 80-100 . Điểm qSOFA = 0 . |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm ( ĐTĐ, COPD, suy tính năng thận … ) NK đường tiết niệu phức tạp hoặc có tiền sử nhiễm khuẩn niệu . Điểm KARNOFSKY : 50-70 . |
NB có bệnh lý đặc biệt quan trọng kèm, giảm bạch cầu trung tính, suy giảm miễn dịch nặng … Tiền sử NK đường tiết niệu tái phát do không bình thường cấu trúc / công dụng đường tiết niệu … Điểm KARNOFSKY : 10-40 . |
||
|
GỬI BỆNH PHẨM SOI TƯƠI, NHUỘM GRAM / NUÔI CẤY VK và LÀM KSĐ GỬI BỆNH PHẢM SOI TƯƠI, NHUỘM GRAM; NUÔI CẤY và LÀM KSĐ |
||||
| ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU | ||
|
Trực khuẩn Gram ( – ) :
Cefixime/Amox– clav/Nitrofurantoin (U) Hoặc Ceftriaxone/Ceftazidime/Amoxi-clav (T) Cầu khuẩn Gram ( + ) : Cefurox/Cefoper/Amoxi-clav/Nitrofur |
Trực khuẩn Gram ( – ) ( chiếm > 80 % ) :
Ertapenem/Fosfomycin/ Pip-taz/Ticar-clav + Amikacin/Netilmicin Cầu khuẩn Gram ( + ) : Vancomycin |
Trực khuẩn Gram ( – ) ( chiếm > 80 % ) :
Meropenem/Imipenem + Amikacin/Netilmicin Cầu khuẩn Gram ( + ) : Vancomycin |
||
|
SAU KHI CÓ KẾT QUẢ ĐỊNH DANH – KSĐ |
||||
| ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ||
| Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . Nếu tác nhân là Enterobacteriaceae sinh ESBL : Ertapenem hoặc BL-BLI đơn trị ( tùy tác dụng KSĐ, nhưng hạn chế dùng KS phổ rộng có hoạt tính trênPseudomonas ) Nếu là MR Staphylococci / VS Enterococci : Vancomycin đơn trị . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . Nếu tác nhân là Pseudomonas / Acinetobacter nhạy cảm : ưu tiên phối hợp Beta-lactam chống Pseudomonas + Aminoglycoside / Quinolone chống Pseudomonas trong 5 ngày, duy trì bằng Beta-lactam đơn trị thêm 5-7 ngày . Nếu là MR Staphylococci / VS Enterococci : Vancomycin đơn trị . |
||
|
Xuống thang (De-escalation) |
Xuống thang (De-escalation) |
Xuống thang (De-escalation) |
||
|
Nếu tác nhân là Enterobacteriacae không sinh ESBL : đơn trị bằng những KS nhạy cảm và không hoạt tính trên Pseudomonas . Nếu là cầu trùng gram ( + ) nhạy cảm, lâm sàng ổn, chuyển sang những KS uống nhạy cảm . |
Nếu tác nhân là Enterobacteriacae không sinh ESBL hoặc cầu trùng gram ( + ) nhạy cảm : xuống thang điều trị như BN Nhóm I . |
Nếu tác nhân là Enterobacteriaceae sinh ESBL : xuống thang điều trị như BN Nhóm II . Nếu là Enterobacteriacae không sinh ESBL hoặc cầu trùng gram ( + ) nhạy cảm : xuống thang điều trị như BN Nhóm I . |
||
|
Xem xét Lên thang (Escalation) |
Xem xét Lên thang (Escalation) |
Xem xét Lên thang (Escalation) |
||
|
Nếu hiệu quả cấy ( – ) và lâm sàng không phân phối sau 48 h điều trị . Nếu tác nhân là Enterobacteriaceae sinh ESBL ; MR Staphylococci / VS Enterococci : điều trị như BN Nhóm II . |
Nếu tác dụng cấy ( – ) và lâm sàng không cung ứng sau 48 h điều trị . Nếu tác nhân là Pseudomonas / Acinetobacter / Klebsiella đa kháng : điều trị như BN Nhóm III lên thang . VRS / VRE : điều trị như BN Nhóm III lên thang . |
Pseudomonas / Klebsiella đa kháng : Colistin + Beta-lactam chống Pseudomonas chiếu theo mức nhạy cảm cao nhất ( ưu tiên Imipenem / Meropenem truyền TM lê dài ) Pseudomonas kháng Carbapenem ( CRPA ) : xem xét sử dụng BL-BLI thế hệ mới ( Ceftolozane / Tazobactam, Ceftazidim / Avibactam ) Acinetobacter đa kháng : Colistin + Imipenem / Meropenem TTM lê dài Colistin + Sulbactam liều cao ( 6 g / ngày ) Colistin + Imipenem / Meropenem + Sulbactam Colistin + Imipenem / Meropenem + Rifampin Xem xét Vancomycin / Teicoplanin so với MRSA ; Fosfomycin / Linezolid / Daptomycin : nếu nghi VRE Linezolid / Daptomycin : nếu nghi VRSA |
||
|
HƯỚNG DẪN KHÁNG SINH TRONG ĐIỀU TRỊ NHIỄM KHUẨN ĐƯỜNG HÔ HẤP |
||
|
DỮ LIỆU VI SINH (01/2018 – 06/2019, n=143) |
||
|
Vi khuẩn thường gặp |
Tỷ lệ % |
Độ nhạy KS (%) |
|
Klebsiella pneumoniae ( n = 35 ) |
24.5 % | Amikacin ( 82 % ), Tigecyclin ( 78 % ), Colistin ( 3 ) ( 67 % ), Meropenem ( 61 % ), Pip-taz ( 59 % ), Imipenem ( 58 % ), Ertapenem ( 57 % ), Cefepim ( 49 % ), Ceftazidim ( 49 % ) |
|
E.coli (n=24) ( ESBL 33 % ) |
16.8 % | Amikacin ( 100 % ), Ticar / Clav ( 12 ) ( 75 % ), Tigecyclin ( 12 ) ( 75 % ), Ertapenem ( 67 % ), Meropenem ( 67 % ), Imipenem ( 61 % ), Pip-taz ( 59 % ) |
|
Acinetobacter baumannii ( n = 19 ) |
13.3 % | Colistin ( 100 % ), Amikacin ( 32 % ), Imipenem ( 33 % ), Pip-taz ( 28 % ), Levofloxacin ( 21 % ), Ciprofloxacin ( 26 % ), Meropenem ( 17 % ) |
|
Pseudomonas aeruginosa ( n = 16 ) |
11.2 % | Colistin ( 7 ) ( 100 % ), Amikacin ( 63 % ), Imipenem ( 27 % ), Meropenem ( 25 % ), PipTazo ( 73 % ), Ciprofloxacin ( 31 % ) |
|
Enterococcus species ( n = 12 ) |
8.4 % | Vancomycin ( 100 % ), Linezolid ( 3 ) ( 100 % ), Doxycyclin ( 9 ) ( 89 % ), Penicillin ( 67 % ), Levofloxacin ( 9 ) ( 33 % ) |
|
Staphylococcus aureus ( n = 8 ) |
5.6 % | Vancomycin ( 100 % ), Doxycyclin ( 5 ) ( 100 % ), Levofloxacin ( 8 ) ( 13 % ) |
|
Streptococcus pneumonia ( n = 7 ) |
4.9 % | Vancomycin ( 100 % ), Ceftriaxon ( 100 % ), Cefepim ( 86 % ), Levofloxacin ( 43 % ) |
|
PHÂN TẦNG NGUY CƠ TRÊN BỆNH NHÂN |
||
|
BN Nhóm I – NK cộng đồng |
BN Nhóm II – NK liên quan chăm sóc y tế (lưu ý trực khuẩn gram âm sinh ESBL) |
BN Nhóm III – NK bệnh viện (lưu ý Pseudomonas / Acinetobacter) |
|
Chưa điều trị tại bất kể cơ sở y tế nào hoặc chỉ thăm khám / làm những thủ pháp tối thiểu, hoặc chỉ lưu cấp cứu trong vòng 24 h . |
Có nhập viện, chăm nom y tế thời gian ngắn ( 2-5 ngày ) và / hoặc có thủ pháp xâm lấn ( đặt catheter, cPAP, đặt nội khí quản trong thời điểm tạm thời, chạy thận tự tạo, trung phẫu ) trong 12 tháng qua ( hoặc đại phẫu đã qua 12 tháng ) Có dùng kháng sinh gần đây ( trong vòng 3 tháng qua ) BN đến từ viện dưỡng lão, bệnh nhi có bệnh lý hệ niệu đến từ những TT bảo trợ trẻ khuyết tật-mồ côi . |
Nhập viện nhiều lần, nằm viện lê dài ( ≥ 5 ngày ) và / hoặc có đại phẫu, hoặc 2 trung phẫu trở lên ( trong 12 tháng qua ) hoặc có thủ pháp nhiều xâm lấn ( đặt nội khí quản, thở máy, dẫn lưu màng phổi, … ) . |
|
BỆNH ĐI KÈM/ ĐỘ NẶNG LÂM SÀNG (THANG ĐIỂM, GIÁ TRỊ) |
||
|
Người bệnh Điểm CURB-65 = 0-1 Điểm qSOFA = 0 . |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm ( ĐTĐ, COPD, suy tính năng thận … ) Điểm CURB-65 = 2-3 |
NB có bệnh lý đặc biệt quan trọng kèm, xơ nang, bệnh lý cấu trúc phổi, giảm bạch cầu trung tính, suy giảm miễn dịch nặng . Điểm CURB-65 = 4-5 |
|
GỬI BỆNH PHẨM SOI TƯƠI, NHUỘM GRAM / NUÔI CẤY VK và LÀM KSĐ |
||
| ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU |
|
Trực khuẩn Gram ( – ) :
Ceftriaxone/Levofloxacin Cầu khuẩn Gram ( + ) : Cefuroxim/Cefoperazol/Amoxi-clav |
Trực khuẩn Gram ( – ) :
Ertapenem/Pip-Taz ± Amikacin/Netilmicin Cầu khuẩn Gram ( – ) ( coccobacillus ) ( gợi ý A. baumanii ) : Điều trị khởi đầu như nhóm |
Trực khuẩn Gram ( – ) :
Meropenem/Imipenem + Amikacin/Netilmicin ± Colistin Cầu khuẩn Gr ( – ) ( coccobacillus ) ( gợi ý A. baumanii ) : Colistin+ Meropenem/Imipenem (TTM 3-4h) |
|
SAU KHI CÓ KẾT QUẢ ĐỊNH DANH – KSĐ |
||
| ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO |
| Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . Nếu tác nhân là Enterobacteriaceae sinh ESBL : liên tục Meropenem / Imipenem đơn trị . Nếu là A. baumanii / MRSA : điều trị như BN nhóm III . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . Nếu tác nhân là Pseudomonas nhạy cảm : ưu tiên phối hợp Beta-lactam chống Pseudomonas + Aminoglycoside chống Pseudomonas trong 5 ngày, duy trì bằng Beta-lactam đơn trị thêm 5-7 ngày . |
|
Xuống thang (De-escalation) |
Xuống thang (De-escalation) |
Xuống thang (De-escalation) |
|
|
Nếu tác nhân là Enterobacteriacae không sinh ESBL hoặc cầu trùng gram ( + ) nhạy cảm : xuống thang điều trị như BN Nhóm I . |
Nếu tác nhân là Enterobacteriaceae sinh ESBL : xuống thang điều trị như BN Nhóm II . Nếu là Enterobacteriacae không sinh ESBL hoặc cầu trùng gram ( + ) nhạy cảm : xuống thang điều trị như BN Nhóm I . |
|
Xem xét Lên thang (Escalation) |
Xem xét Lên thang (Escalation) |
Xem xét Lên thang (Escalation) |
|
Nếu tác dụng cấy ( – ) và lâm sàng không phân phối sau 48 h điều trị . Nếu tác nhân là Enterobacteriaceae sinh ESBL / VK gram ( – ) đa kháng, MRSA : điều trị như BN Nhóm II . |
Nếu tác dụng cấy ( – ) và lâm sàng không cung ứng sau 48 h điều trị . Nếu tác nhân là Pseudomonas / Acinetobacter / Klebsiella đa kháng : điều trị như BN Nhóm III lên thang . |
Pseudomonas / Klebsiella đa kháng : Colistin + Beta-lactam chống Pseudomonas chiếu theo mức nhạy cảm cao nhất ( ưu tiên Imipenem / Meropenem truyền TM lê dài ) Pseudomonas kháng Carbapenem ( CRPA ) hoặc xem xét sử dụng BL-BLI thế hệ mới ( Ceftolozane / Tazobactam, Ceftazidim / Avibactam ) Acinetobacter đa kháng : Colistin + Imipenem / Meropenem TTM lê dài Colistin + Sulbactam liều cao ( 6 g / ngày ) Colistin + Imipenem / Meropenem + Sulbactam Colistin + Imipenem / Meropenem + Rifampin Xem xét sử dụng Vancomycin / Teicoplanin so với MRSA ; Linezolid nên được sử dụng nếu nghi VRE, VRSA . Xem xét chỉ định thuốc kháng nấm ( Xem Hướng dẫn sử dụng thuốc kháng nấm ) |
|
HƯỚNG DẪN KHÁNG SINH TRONG ĐIỀU TRỊ NHIỄM KHUẨN DA – MÔ MỀM |
|||||
|
DỮ LIỆU VI SINH (01/2018 – 06/2019, n=128) |
|||||
|
Vi khuẩn thường gặp |
Tỷ lệ % |
Độ nhạy KS (%) |
|||
|
E.coli (n=78) (ESBL 59%) |
60.9 % | Amikacin ( 97 % ), Ertapenem ( 73 % ), Meropenem ( 69 % ), Pip / Tazo ( 62 % ), Imipenem ( 58 % ), Ciprofloxacin ( 31 % ), Amoxi / Clav ( 26 % ), Ceftazidim ( 22 % ) | |||
|
Klebsiella pneumoniae (n=16) (ESBL 25%) |
12.5 % | Amikacin ( 94 % ), Pip / Tazo ( 75 % ), Levofloxacin ( 75 % ), Ertapenem ( 69 % ), Meropenem ( 63 % ), Imipenem ( 44 % ), Ceftazidim ( 38 % ), Amoxi / Clav ( 36 % ) | |||
|
Staphylococcus aureus (n=15) |
11.7 % | Vancomycin ( 100 % ), Ciprofloxacin ( 93 % ), Linezolid ( 92 % ), Levofloxacin ( 83 % ), Doxycyclin ( 82 % ) | |||
|
Enterococcus species (n=9) |
7.0 % | Vancomycin ( 100 % ), Doxycyclin ( 80 % ) | |||
|
YẾU TỐ NGUY CƠ LIÊN QUAN ĐẾN CHĂM SÓC/SỬ DỤNG KHÁNG SINH |
|||||
|
Chưa điều trị tại bất kể cơ sở y tế nào hoặc chỉ thăm khám / làm những thủ pháp tối thiểu, hoặc chỉ lưu cấp cứu trong vòng 24 h . Chưa dùng kháng sinh trước đó ( trong vòng 3 tháng qua ) . |
Có nhập viện, chăm nom y tế thời gian ngắn ( 2-5 ngày ) và / hoặc có thủ pháp xâm lấn ( đặt catheter, chấn thương, vết thương mới và không phức tạp, chạy thận tự tạo, trung phẫu ) trong 12 tháng qua ( hoặc đại phẫu đã qua 12 tháng ) Có dùng kháng sinh gần đây ( trong vòng 3 tháng qua ) BN đến từ viện dưỡng lão, bệnh nhi có bệnh lý hệ niệu đến từ những TT bảo trợ trẻ khuyết tật-mồ côi . |
Nhập viện nhiều lần, nằm viện lê dài ( ≥ 5 ngày ) và / hoặc có đại phẫu, hoặc 2 trung phẫu trở lên ( trong 12 tháng qua ) hoặc có thủ pháp xâm lấn nhiều ( chấn thương / vết thương phức tạp, nhiễm khuẩn lê dài, … ) . Đã có chẩn đoán NK đa kháng, NK sinh ESBL trước đó ( trong 12 tháng qua ) Có dùng kháng sinh phổ rộng hoặc dùng nhiều kháng sinh ( trong vòng 3 tháng qua ) |
|||
|
BỆNH ĐI KÈM/ ĐỘ NẶNG LÂM SÀNG (THANG ĐIỂM, GIÁ TRỊ) |
|||||
|
Người bệnh Điểm KARNOFSKY : 80-100 . Điểm qSOFA = 0 . |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm ( ĐTĐ, COPD, suy tính năng thận … ) Điểm KARNOFSKY : 50-70 . Điểm qSOFA = 1 . |
NB có bệnh lý đặc biệt quan trọng kèm, giảm bạch cầu trung tính, suy giảm miễn dịch nặng … Điểm KARNOFSKY : 10-40 . Điểm qSOFA ≥ 2 / Sepsis . |
|||
|
GỬI BỆNH PHẨM SOI TƯƠI, NHUỘM GRAM / NUÔI CẤY VK và LÀM KSĐ |
|||||
| ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU | ĐIỀU TRỊ KHỞI ĐẦU | |||
|
Cefuroxim/Clindamycin/Amox-clav ± Metronidazol/Doxycyclin/Levofloxacin Việc phối hợp Metro/Doxy/Levo tuỳ thuộc vào sang thương và nguồn lây |
Trực khuẩn Gram ( – ) :
Ertapenem/Pip-taz/Ticar-clav/ ± Amikacin/Netilmicin Cầu khuẩn Gram ( + ) : Vancomycin |
Trực khuẩn Gram :
Meropenem/Imipenem ± Amikacin/Netilmicin Cầu khuẩn Gram ( + ) : Vancomycin |
|||
|
SAU KHI CÓ KẾT QUẢ ĐỊNH DANH – KSĐ |
|||||
| ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | ĐIỀU TRỊ TIẾP TỤC / TIẾP THEO | |||
| Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . Nếu tác nhân là Enterobacteriaceae sinh ESBL : Ertapenem hoặc BL-BLI đơn trị ( tùy hiệu quả KSĐ, nhưng hạn chế dùng KS phổ rộng có hoạt tính trên Pseudomonas ) 3. Nếu là Enterococci / MR Staphylococci : Vancomycin đơn trị . |
Tiếp tục điều trị nếu VK nhạy cảm với KS đang dùng hoặc cấy âm tính và lâm sàng tiến triển tốt . | |||
|
Xuống thang (De-escalation |
Xuống thang (De-escalation |
Xuống thang (De-escalation |
|||
| Nếu tác nhân là Enterobacteriacae không sinh ESBL hoặc MS Staphylococci : hoàn toàn có thể xuống thang điều trị bằng những KS phổ hẹp hơn tùy vào hiệu quả KSĐ . |
Nếu tác nhân là Enterobacteriaceae sinh ESBL – xuống thang điều trị như BN Nhóm II . Nếu là Enterobacteriacae không sinh ESBL hoặc MS Staphylococci : hoàn toàn có thể xuống thang điều trị bằng những KS phổ hẹp hơn tùy vào tác dụng KSĐ . |
||||
|
Xem xét Lên thang (Escalation) |
Xem xét Lên thang (Escalation) |
||||
|
Nếu tác dụng cấy ( – ) và lâm sàng không phân phối sau 48 h điều trị . Nếu tác nhân là Enterobacteriaceae sinh ESBL / VK gram ( – ) đa kháng, MRSA : điều trị như BN Nhóm II . |
Nếu hiệu quả cấy ( – ) và lâm sàng không cung ứng sau 48 h điều trị . Nếu tác nhân là Pseudomonas / Acinetobacter / Klebsiella đa kháng : điều trị như BN Nhóm III lên thang . VRS / VRE : điều trị như BN Nhóm III lên thang . |
Vancomycin / Teicoplanin so với MRSA ; Linezolid / Daptomycin nên được sử dụng nếu nghi VRE, VRSA . Pseudomonas / Klebsiella đa kháng : Colistin + Beta-lactam chống Pseudomonas chiếu theo mức nhạy cảm cao nhất ( ưu tiên Imipenem / Meropenem truyền TM lê dài ) |
|||
Ghi chú dành cho các phác đồ kháng sinh
Các phác đồ trị liệu kháng sinh được thiết kế xây dựng trên cơ sở mức độ nhạy cảm ( ≥ 70 % ) của những chủng vi trùng gây bệnh thường gặp nhất cho những bệnh nhiễm, với những chủng có cỡ mẫu nhỏ cần nhìn nhận tính nhạy cảm với kháng sinh một cách thận trọng .
Dữ liệu vi sinh hầu hết dùng để nghiên cứu và phân tích và hướng dẫn chọn kháng sinh cho bệnh nhân nội trú được phân nhóm rủi ro tiềm ẩn nhóm 2 và nhóm 3 ; so với bệnh nhân nhóm 1 những tác nhân gây bệnh có tính nhạy cảm cao hơn, và kháng sinh được chọn theo hướng dẫn điều trị nhiễm khuẩn hội đồng .
Người bệnh nhóm 1 và nhóm 2 nên hạn chế sử dụng cephalosporin thế hệ 3 và fluoroquinolon có hoạt tính trên Pseudomonas vì ít có rủi ro tiềm ẩn nhiễm Pseudomonas trong những nhóm này ( nhằm mục đích hạn chế tăng trưởng Pseudomonas đề kháng ) .
Tỷ lệ vi trùng Gram âm sinh ESBL khá cao, những kháng sinh BL-BLI thường kém hiệu suất cao ( dù hiệu quả KSĐ nhạy cảm ), nên việc chỉ định những kháng sinh này cần xem xét kỹ, đặc biệt quan trọng trong những bệnh cảnh nặng .
Carbapenem nhóm I ( ertapenem ) ưu tiên điều trị trực khuẩn Gram âm đường ruột sinh ESBL nhờ hoạt tính mạnh trên những VK này và ít gây tổn hại phụ cận .
Ứng dụng những hiệu quả nghiên cứu và điều tra về pK / pD trong sử dụng kháng sinh để đạt được hiệu suất cao tối đa và hạn chế đề kháng kháng sinh .
Đối với nhiễm khuẩn vết mổ, sử dụng kháng sinh không thay thế sửa chữa được những nguyên tắc, kỹ thuật cần tuân thủ trong Ngoại khoa : săn sóc – sát khuẩn tại chỗ, dẫn lưu, cắt lọc, …
Trường hợp nhiễm khuẩn đa ổ thì cần xét xem ổ nhiễm nguyên phát để hoàn toàn có thể vận dụng phác đồ tương ứng, nếu không rõ thì xem xét chọn KS phối hợp giữa những phác đồ .
Trường hợp hoài nghi nhiễm nấm xâm lấn trên những bệnh nhân dùng kháng sinh phổ rộng lê dài, sốt lê dài có giảm bạch cầu hạt, những trường hợp ghép tuỷ, ghép tạng đặc, bệnh nhân suy giảm miễn dịch, … hoàn toàn có thể chỉ định thuốc kháng nấm theo kinh nghiệm tay nghề ( empiric therapy ) theo Hướng dẫn của IDSA ( xem phần phụ lục ) .
Không sử dụng Daptomycin trong điều trị viêm phổi ( kể cả do VRE hoặc VRSA ) do Daptomycin bị ức chế bởi surfactant trong phổi .
Không sử dụng Tigecyclin trong điều trị viêm phổi bệnh viện và viêm phổi thở máy do tăng rủi ro tiềm ẩn tử trận cao trên đối tượng người tiêu dùng này .
Tigecyclin được đồng ý chấp thuận dùng để điều trị nhiễm khuẩn ổ bụng phức tạp .
Kháng sinh BL-BLI thế hệ mới ( Ceftolozane / Tazobactam, Ceftazidim / Avibactam ) được sử dụng cho những chỉ định sau : nhiễm khuẩn ổ bụng phức tạp, nhiễm khuẩn niệu phức tạp, viêm phổi bệnh viện và viêm phổi thở máy .
Tuy nhiên, để hạn chế sự tăng trưởng đề kháng và bảo tồn hiệu suất cao của những kháng sinh này và những kháng sinh khác, chỉ sử dụng Ceftolozane / Tazobactam, Ceftazidim / Avibactam để điều trị nhiễm khuẩn đã có dẫn chứng rõ hoặc hoài nghi chắc như đinh do vi trùng nhạy cảm .
Hướng dẫn điều trị kháng nấm kinh nghiệm
Candida
Yếu tố nguy cơ
Candida xâm nhiễm ( colonization )
Bệnh nặng
Dùng kháng sinh phổ rộng
Có đại phẫu trước đó ( bụng, viêm tụy hoại tử )
Lọc thận
Nuôi ăn qua tĩnh mạch
Dùng corticosteroids
Catheter TT ( CVC )
Khuyến nghị điều trị
Thuốc kháng nấm sử dụng
Lựa chọn ưu tiên trên bệnh nhân ICU không giảm miễn dịch :
Echinocandins
Caspofungin : 70 mg IV x1, sau đó 50 mg IV mỗi 24 giờ
Micafungin : 100 mg IV mỗi 24 giờ
Anidulafungin : 200 mg x1, sau đó 100 mg IV mỗi 24 giờ
Có thể sử dụng Fluconazole IV 800 mg ( 12 mg / kg ) x1, sau đó dùng liều 400 mg ( 6 mg / kg ) q24h
Bệnh nhân chưa dùng azole trước đó, và
Không bị xâm nhiễm với chủng Candida đề kháng với Azole
Lựa chọn thay thế sửa chữa là lipid formulation AmB, 3 – 5 mg / kg mỗi 24 giờ
Thời gian điều trị
2 tuần
Tiêu chí tựa như như trong điều trị nhiễm Candida máu
Ngưng điều trị nếu
Bệnh nhân không có phân phối sau 4-5 ngày, và
Không có chứng cứ của nhiễm nấm
Aspergillus
Hiếm khi phân lập được nấm Aspergillus trong máu .
Nhóm nguy cơ cao
Rối loạn máu với bạch cầu đa nhân thiểu năng
Thiếu máu không tái tạo ( aplastic anemia )
Hội chứng rối loạn sinh tủy ( Myelodysplastic Syndromes MDS )
Ung thư máu cấp ( acute leukemia ) với giảm bạch cầu
Ghép tạng với tiền sử bị nhiễm nấm xâm lấn
Khuyến nghị điều trị dự phòng nhiễm nấm Aspergillus xâm lấn ở phổi
Thuốc kháng nấm sử dụng
Lựa chọn đầu
Liposomal AmB 3 mg / kg / ngày IV
Lựa chọn thay thế sửa chữa
Caspofungin IV 70 mg / ngày vào ngày 1, sau đó 50 mg / ngày IV
Micafungin 100 mg / ngày
Voriconazole 6 mg / kg IV mỗi 12 giờ vào ngày 1, sau đó 4 mg / kg IV mỗi 12 giờ
Voriconazole 200 – 300 mg PO mỗi 12 giờ hoặc 3 – 4 mg / kg mỗi 12 giờ
Thời gian điều trị
Điều trị tối thiểu 6-12 tuần, hoặc dài hơn phụ thuộc vào mức độ và thời hạn dùng ức chế miễn dịch, cơ quan bị bệnh, và dẫn chứng cải tổ bệnh .
Không có chống chỉ định tuyệt đối khi điều trị hóa chất hoặc ghép tế bào gốc tạo máu ở bệnh nhân nhiễm nấm Aspergillus xâm lấn .
Biện pháp hỗ trợ và miễn dịch: giảm liều hoặc ngưng hoàn toàn thuốc ức chế miễn dịch nếu có thể. Ở bệnh nhân giảm bạch cầu hạt đa nhân trung tính, có thể xem xét dùng các thuốc kích thích quần thể đơn dòng bạch cầu.
Dự phòng nhiễm nấm xâm lấn
Candida
Dự phòng nhiễm nấm Candida xâm lấn trên người bệnh ICU
Lựa chọn đầu :
Fluconazole IV 800 mg ( 12 mg / kg ) x1, rồi 400 mg ( 6 mg / kg ) mỗi 24 giờ
ICU có tỷ suất nhiễm Candida ≥ 5 %, và
Nhóm bệnh nhân có rủi ro tiềm ẩn cao
Lựa chọn thay thế sửa chữa : echinocandin
Caspofungin : 70 mg IV x1, rồi 50 mg IV mỗi 24 giờ
Micafungin : 100 mg IV mỗi 24 giờ
Anidulafungin : 200 mg x1, rồi 100 mg IV mỗi 24 giờ
Aspergillus
Nhóm nguy cơ cao
Rối loạn máu với bạch cầu đa nhân thiểu năng
Thiếu máu không tái tạo ( aplastic anemia )
Hội chứng rối loạn sinh tủy ( Myelodysplastic Syndromes MDS )
Ung thư máu cấp ( acute leukemia ) với giảm bạch cầu
Ghép tạng với tiền sử bị nhiễm nấm xâm lấn
Thuốc kháng nấm chỉ định
Lựa chọn chính : Posaconazole
Hỗn dịch uống ( oral suspension ) : 200 mg x 3 lần / ngày
Viên nén ( tablet ) : 300 mg x 2 lần vào ngày 1, sau đó 300 mg mỗi 24 giờ
IV : 300 mg x 2 lần vào ngày 1, sau đó 300 mg mỗi 24 giờ
Lựa chọn thay thế sửa chữa :
Voriconazole 200 mg PO x 2 lần / ngày
Itraconazole hỗn dịch ( suspension ) 200 mg PO mỗi 12 giờ
Micafungin IV 50 – 100 mg / ngày
Caspofungin IV 50 mg / ngày
Nguyên tắc kiểm soát nhiễm khuẩn
Phòng ngừa chuẩn (pnc)
Khái niệm:
Tập hợp những tác giải pháp nhằm mục đích ngăn ngừa tác nhân gây bệnh theo đường máu, virus ( HIV, HBV … ), dịch tiết khung hình, chất tiết ( trừ mồ hôi ) mặc dầu chúng được nhìn thấy có chứa máu hay không trong quy trình chăm nom người bệnh .
Nguyên tắc:
Coi toàn bộ máu, dịch sinh học, những chất tiết, chất bài tiết ( trừ mồ hôi ) đều có rủi ro tiềm ẩn lây truyền bệnh .
PNC được vận dụng ở mọi CSYT, mọi NVYT, mọi lúc tiếp xúc với máu, dịch của khung hình NB .
Các biện pháp:
9 giải pháp :
Rửa tay vệ sinh .
Vệ sinh hô hấp .
Sử dụng phương tiện đi lại phòng hộ .
Cách lývà sắp xếp người bệnh thích hợp .
Xử lýdụng cụ y tế .
Tiêm bảo đảm an toàn và phòng ngừa phơi nhiễm .
Xử lý đồ vải .
Vệ sinh thiên nhiên và môi trường .
Quản lý chất thải y tế .
Phòng ngừa bổ sung theo đường lây truyền
Khái niệm: Phòng ngừa dựa trên đường lây truyền (PNĐL) là các dự phòng KSNK bổ sung cho “Phòng ngừa chuẩn” trong các cơ sở y tế, là các thực hành phòng ngừa và KSNK thường quy được áp dụng cho NB nghi NK/ mang tác nhân gây NK (kể cả tác nhân gây NK đặc biệt nguy hiểm như: virus H5N1, SARS, VK đa kháng thuốc…).
Nguyên tắc:
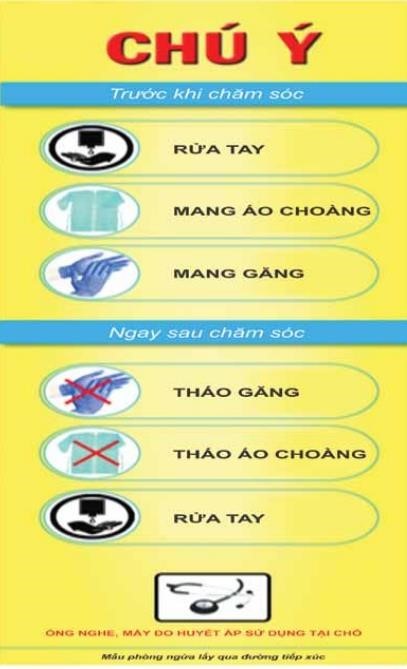
Dự phòng lây truyền qua tiếp xúc :
Buồng riêng cho mỗi NB .
Đi găng, mặc áo choàng khi tiếp xúc với NB, mặt phẳng, vật tư bị nhiễm khuẩn .
Rửa tay trước và sau khi tiếp xúc với NB và khi rời buồng bệnh. o Hạn chế NB ra ngoài buồng bệnh .
Làm sạch, khử khuẩn và tiệt khuẩn dụng cụ và thiên nhiên và môi trường thích hợp .
Dự phòng lây truyền qua giọt bắn :
Buồng riêng cho mỗi NB .
Khẩu trang ngoại khoa cho NVYT .
Hạn chế vận động và di chuyển NB, đeo khẩu trang ra ngoài buồng bệnh .
Dự phòng lây truyền qua không khí :
Bố trí buồng bệnh riêng, ngừng hoạt động .
Sử dụng khẩu trang N-95 khi ở trong buồng bệnh .
Người bệnh luôn ở trong buồng bệnh .
Những điểm chung để giảm nhiễm khuẩn mắc phải trong bệnh viện (hai)
Giáo dục đào tạo NVYT : Bảo đảm chỉ những nhân viên cấp dưới được đào tạo và giảng dạy mới được triển khai những thủ pháp .
Định kỳ nhìn nhận việc tuân thủ những tiến trình .
Giáo dục NB và người nhà về việc phòng ngừa .
Thực hiện nhìn nhận rủi ro đáng tiếc .
Đánh giá sự thiết yếu và sử dụng thủ pháp / kỹ thuật / phẫu thuật với rủi ro tiềm ẩn thấp hơn bất kỳ khi nào hoàn toàn có thể .
Thực hiện giảm nhiễm khuẩn mắc phải trong bệnh viện (HAI)
Ngừng thiết bị càng sớm càng tốt .
Sử dụng những quá trình và bảng kiểm cho mỗi thủ pháp .
Thực hiện vệ sinh tay liên tục .
Không mở những mạng lưới hệ thống vô trùng kín, thay thế sửa chữa nếu phát hiện mở .
Triển khai Chương trình quản trị kháng sinh ( AMS )
Tiến hành giám sát và phân phối phản hồi tức khắc .
Kiểm soát phòng ngừa nhiễm khuẩn bệnh viện cụ thể
Kiểm soát phòng ngừa viêm phổi bệnh viện
Ngăn sự lây truyền vi khuẩn
Khử – tiệt khuẩn và bảo dưỡng những dụng cụ, thiết bị .
Ngăn sự lây chéo qua nhân viên cấp dưới y tế .
Thay đổi yếu tố nguy cơ nhiễm khuẩn
Các biện pháp dự phòng khác (VD: tiêm chủng vaccine…)
Kiểm soát phòng ngừa nhiễm khuẩn huyết
Một số quy định trong tiêm truyền phòng nhiễm khuẩn huyết
Huấn luyện nhân viên cấp dưới y tế .
Kỹ thuật vô khuẩn khi đặt catheter .
Chuẩn bị và kiểm tra chất lượng của dịch truyền tĩnh mạch .
Kháng sinh dự trữ .
Chăm sóc catheter tiêm truyền
Chăm sóc nơi đặt catheter .
Cách thức thay băng nơi đặt catheter .
Lựa chọn và thay catheter mạch máu .
Thay bộ dây truyền, dụng cụ nội mạch máu và dịch truyền mạch máu .
Kiểm soát phòng ngừa nhiễm khuẩn đường tiết niệu
Mặc dù không phải toàn bộ những nhiễm khuẩn đường tiết niệu do đặt sonde tiểu đều hoàn toàn có thể ngăn ngừa được nhưng hoàn toàn có thể phòng ngừa một số ít lớn nhiễm khuẩn bằng cách quản trị và chăm nom sonde đúng cách .
Một số quy định trong đặt sonde tiểu nhằm phòng ngừa nhiễm khuẩn đường tiết niệu
Điều chỉnh thực trạng bệnh lý .
Cách sử dụng sonde .
Kỹ thuật đặt sonde .
Theo dõi dòng nước tiểu .
Kỹ thuật lấy mẫu nước tiểu .
Chăm sóc người bệnh đang đặt sonde
Chăm sóc thường quy người bệnh đặt sonde tiểu liên tục, gồm có chăm nom lỗ niệu đạo, tháo bỏ nước tiểu trong túi đựng và thay sonde tiểu .
Kiểm soát phòng ngừa nhiễm khuẩn vết mổ
Những khuyến nghị nhằm mục đích phòng ngừa nhiễm khuẩn vết mổ tập trung chuyên sâu vào những giải pháp để trấn áp rủi ro tiềm ẩn trước mổ, trong mổ và sau mổ .
Thông khí và môi trường phòng mổ
Lịch kiểm tra vi sinh : Đối với phòng mổ siêu sạch, bắt buộc phải kiểm tra định kỳ mỗi 3 tháng .
Thiết kế thông khí phòng mổ tối ưu yên cầu đúng tiêu chuẩn .
Làm sạch và khử khuẩn bề mặt môi trường.
Tiệt khuẩn dụng cụ và đồ vải phẫu thuật.
Kỹ thuật vô khuẩn trong phẫu thuật.
Quản lý nhân viên phòng mổ và phẫu thuật viên bị nhiễm khuẩn hoặc bị cộng sinh vi khuẩn.
Chăm sóc vết thương sau phẫu thuật
Giám sát nhiễm khuẩn vết mổ
Giám sát nhiễm khuẩn vết mổ có phản hồi những tác dụng đến những phẫu thuật viên cho thấy giảm rủi ro tiềm ẩn nhiễm khuẩn vết mổ. Việc giám sát khuyến khích những phẫu thuật viên cẩn trọng hơn với kỹ thuật và những điều dưỡng làm tốt hơn thực hành thực tế trấn áp nhiễm khuẩn. Giám sát còn giúp so sánh tỷ suất nhiễm khuẩn của NVYT – kíp phẫu thuật này với tỷ suất nhiễm khuẩn của những NVYT – kíp phẫu thuật khác .
Kiểm soát phòng ngừa nhiễm khuẩn da và mô mềm
Phòng ngừa loét do tư thế nằm
Đánh giá rủi ro tiềm ẩn .
Chăm sóc da và điều trị sớm .
Giảm thiểu ma sát và tổn thương da .
Giáo dục đào tạo, giám sát .
Biện pháp thực hành phòng ngừa nhiễm khuẩn phỏng
Có dẫn chứng rõ ràng rằng những nâng cấp cải tiến trong việc phòng ngừa và trấn áp nhiễm khuẩn trên người bệnh phỏng giúp cải thiện sự sống còn của người bệnh .
Kỹ thuật cách ly .
Ngăn ngừa nhiễm khuẩn chéo từ mặt phẳng và thức ăn bị nhiễm .
Ngăn ngừa nhiễm khuẩn chéo từ những người bệnh đang dưỡng bệnh .
Thủy liệu pháp .
Kháng sinh tại chỗ .
Kháng sinh body toàn thân .
Một số quan tâm khác trong chăm nom người bệnh phỏng : chăm nom body toàn thân, chăm nom vùng phỏng .
Phòng ngừa lây truyền qua đường tiếp xúc
Phụ lục
Thang điểm qsofa, karnofsky
TIÊU CHUẨN SOFA NHANH (qSOFA)
Dùng để xác lập nhanh, ngay tại giường bệnh những người bệnh hoài nghi nhiễm khuẩn nặng / có năng lực nằm ICU lê dài, có rủi ro tiềm ẩn tử trận cao ( NB có từ 2 tiêu chuẩn trở lên )
Huyết áp tâm thu ≤ 100 mmHg .
Nhịp thở ≥ 22 lần / phút .
Rối loạn ý thức .
( The Surviving Sepsis Campaign : International Guidelines for Management of Sepsis and Septic Shock : năm nay )
TÌNH TRẠNG CHỨC NĂNG THEO THANG ĐIỂM KARNOFSKY
|
Điểm |
Biểu hiện |
|
100 |
Bình thường ; không than phiền, không có vật chứng bệnh tật . |
|
90 |
Có thể thực thi những hoạt động giải trí thông thường, có những tín hiệu hoặc triệu chứng nhẹ của bệnh . |
|
80 |
Hoạt động thông thường với sự cố gắng, có một số ít tín hiệu hoặc triệu chứng của bệnh . |
|
70 |
Tự chăm nom bản thân, không hề triển khai những hoạt động và sinh hoạt thông thường trong nhà hay làm việc làm có đặc thù hoạt động giải trí . |
|
60 |
Đôi khi cần trợ giúp nhưng hoàn toàn có thể tự chăm nom đa phần những nhu yếu của bản thân . |
|
50 |
Cần trợ giúp nhiều và chăm nom y tế tiếp tục . |
|
40 |
Mất năng lực hoạt động giải trí ; cần chăm nom và trợ giúp đặc biệt quan trọng . |
|
30 |
Mất năng lực hoạt động giải trí trầm trọng ; cần nhập viện, nhưng chưa phải sắp chết . |
|
20 |
Bệnh rất nặng ; cần nhập viện, cần tương hỗ điều trị tích cực . |
|
10 |
Hấp hối ; tiến trình chết tiến rất nhanh . |
|
0 |
Chết . |
( Fine MJ et. al N engl J Med 1997 ; 336 : 243 – 250 )
Cách tính độ lọc cầu thận theo creatinin máu
Với người lớn hơn 15 tuổi; áp dụng công thức Cockcroft-Gault:
( 140 – Tuổi ) x Cân nặng ( kg ) ( x 0.85 nếu là phái đẹp )
— — — — — — — — — — — — — — — — — — — — —
Nồng độ creatinine huyết thanh ( µmol / l ) x 0.815
hoặc
( 140 – Tuổi ) x Cân nặng ( kg ) ( x 0.85 nếu là phái đẹp )
— — — — — — — — — — — — — — — — — — — — –
72 x Nồng độ creatinine huyết thanh ( mg / dL )
Đối với người béo phì:
Cân nặng lý tưởng ( kg ) = [ Chiều cao ( cm ) – 100 ] x 0,9
BMI ( kg / mét vuông ) = Cân nặng ( kg ) : [ độ cao ( m ) ] 2 .
Béo phì được xác lập khi khung hình vượt hơn 30 % khối lượng lí tưởng hoặc BMI > 30 .
Khi đó sử dụng công thức Salazar-Corcoran để xác định Clcr:
Nam giới :
( 137 – Tuổi ) x [ 0.285 x Cân nặng ( kg ) + 12.1 x độ cao ( m ) 2 ]
— — — — — — — — — — — — — — — — — — — — — — — –
51 x Nồng độ creatinine huyết thanh ( mg / dL )
Nữ giới :
( 146 – Tuổi ) x [ 0.287 x Cân nặng ( kg ) + 9.74 x độ cao ( m ) 2 ]
— — — — — — — — — — — — — — — — — — — — — — — — —
60 x Nồng độ creatinine huyết thanh ( mg / dL )
Tài liệu tham khảo:
Bauer LA. Drug Dosing in Special Populations : Renal and Hepatic Disease, Diaysis, Heart Failure, Obesity, and Drug Interactions. Applied Clinical Pharmacokinetics. 3 rd Edition ( năm trước ) ; 49-88 .
Pachorek RE. Estimating creatinin clearance. Clinical Pharmacokinetics. 6 th Edition ( 2017 ) ; 9-21 .
Liều thường dùng điều trị của kháng sinh
LIỀU THƯỜNG DÙNG ĐIỀU TRỊ CỦA MỘT SỐ KHÁNG SINH TRÊN NGƯỜI LỚN (cần tra cứu hướng dẫn kê đơn cụ thể của từng loại thuốc)
|
Thuốc kháng sinh |
Liều khuyến cáo thường dùng cho người lớn |
|
Nhóm PENICILLIN |
|
|
Amoxicillin-clavulanate Uống
|
( tính theo Amoxicillin ) Đường uống : 250 – 500 mg mỗi 8-12 giờ ; NK nặng / NK đường hô hấp : 500 mg mỗi 8 giờ hoặc 875 mg mỗi 12 giờ Đường tiêm : 1 g mỗi 6-8 giờ ; tối đa 6 g / ngày ( không được quá 200 mg acid clavulanic cho mỗi lần tiêm và 1.200 mg acid clavulanic trong 24 giờ ) . |
|
Ampicillin-sulbactam (2:1) Uống |
( tính chung 02 thành phần ) Đường uống : 375 – 750 mg mỗi 8-12 giờ Đường tiêm : 1,5 – 3 g mỗi 6-8 giờ ( NK nặng hoàn toàn có thể tăng đến 12 g / ngày ) ( tối đa 4 g sulbactam / ngày ) |
|
Piperacillin-tazobactam 4,5g; 3,375g (8:1) TTM |
( tính chung 02 thành phần ) 4,5 g mỗi 8 giờ hoặc 3,375 g mỗi 6 giờ ; trường hợp viêm phổi bệnh viện và bệnh nhân giảm bạch cầu hạt : 4,5 g mỗi 6 giờ . |
|
Ticarcillin-clavulanate 1,6g; 3,2g (15:1) TM, TTM |
( tính chung 02 thành phần ) 1,6 – 3,2 g mỗi 6-8 giờ ; tối đa là 3,2 g mỗi 4 giờ . |
|
Thuốc kháng sinh |
Liều khuyến cáo thường dùng cho người lớn |
|
Nhóm CEPHALOSPORIN |
|
|
Cefoxitin 1g; 2g TB, TM, TTM |
1 g mỗi 6-8 giờ . Nhiễm khuẩn nặng : 1 g mỗi 4 giờ hoặc 2 g mỗi 6-8 giờ . Tối đa 6-8 g / ngày . |
|
Cefuroxime 500mg; 750mg; 1,5g Uống ( Cefuroxim axetil ) |
Đường uống : 250 – 500 mg mỗi 12 giờ Đường tiêm : 0,75 – 1,5 g mỗi 8 giờ ( nặng hơn hoàn toàn có thể tăng lên mỗi 6 giờ, tổng liều một ngày từ 3 g đến 6 g ) |
|
Cefoperazone 1g; 2g TB, TM, TTM |
1-2 g mỗi 12 giờ . Nhiễm khuẩn nặng : hoàn toàn có thể dùng đến 12 g / ngày, chia làm 2-4 lần . |
|
Cefoperazone-sulbactam 1g (1:1) TM, TTM |
( tính chung 02 thành phần ) 1-2 g mỗi 12 giờ . Nhiễm khuẩn nặng : 2-4 g mỗi 12 giờ. ( tối đa 4 g sulbactam / ngày ) |
|
Ceftazidime 1g, 2g TB, TM, TTM |
1 g mỗi 8 giờ hoặc 2 g mỗi 12 giờ . Trường hợp nặng hoàn toàn có thể dùng 2 g mỗi 8 giờ hoặc 3 g mỗi 12 giờ . Tối đa 6 g ngày . |
|
Ceftriaxone 1g; 2g TB, TM, TTM . |
1-2 g mỗi 24 giờ Trường hợp nặng hoàn toàn có thể tăng 2 g mỗi 12 giờ ( tối đa 4 g / ngày ) |
|
Cefepime 0,5g; 1g; 2g TB, TM, TTM |
1-2 g mỗi 8-12 giờ . |
|
Nhóm CARBAPENEM |
|
|
Ertapenem 1g TTM |
1 g mỗi 24 giờ . |
|
Imipenem –cilastatin 0,5g + 0,5g TTM |
( tính theo imipenem ) 0,5 g mỗi 6-8 giờ . 1 g mỗi 8 giờ ( tối đa 1 g mỗi 6 giờ ) cho NK rất nặng, hoặc do vi trùng giảm nhạy cảm . Liều tối đa 4 g / ngày hoặc 50 mg / kg / ngày tùy theo liều nào thấp hơn . |
|
Thuốc kháng sinh |
Liều khuyến cáo thường dùng cho người lớn |
|
Meropenem 0,5g; 1g TM, TTM |
0,5 – 1 g mỗi 8 giờ ( tối đa 2 g mỗi 8 giờ ) |
|
Nhóm QUINOLONE |
|
|
Ciprofloxacin Uống ( 250 mg ; 500 mg ; 750 mg ) |
250 – 500 mg mỗi 12 giờ ; liều tối đa 750 mg mỗi 12 giờ ( 1,5 g / ngày ) |
|
Levofloxacin 250mg; 500mg Uống, TTM |
250 – 500 mg mỗi 24 giờ . |
|
Moxifloxacin 400mg Uống, TTM |
400 mg mỗi 24 giờ . |
|
Nhóm AMINOGLYCOSIDE |
|
|
Amikacin 250mg; 500mg TB, TTM |
15 mg / kg / 24 giờ ( dùng 1 lần hoặc chia 2 lần ) ( Không vượt quá 1,5 g / ngày ) Người béo phì : dùng cân nặng hiệu chỉnh ( AjBW ) để tính liều khởi đầu . |
|
Netilmicin 150mg; 300mg TB, TTM |
4-6 mg / kg / 24 giờ ( dùng 1 lần hoặc chia 2 lần ) ( Không vượt quá 7,5 mg / kg / ngày ) |
|
Nhóm MACROLIDE, LINCOSAMIDE |
|
|
Azithromycin 250mg Uống, TTM |
500 mg mỗi 24 giờ trong 3 ngày , ( hoặc 500 mg ngày đầu, 250 mg mỗi ngày cho 4 ngày tiếp theo ) |
|
Thuốc kháng sinh |
Liều khuyến cáo thường dùng cho người lớn |
|
Clarithromycin 250mg; 500mg Uống |
250 – 500 mg mỗi 12 giờ . |
|
Clindamycin Uống ( 150 mg ; 300 mg )
|
Đường uống : 150 – 300 mg mỗi 6-8 giờ ; liều tối đa 450 mg mỗi 6 giờ ( 1,8 g / ngày ) |
|
Nhóm TETRACYCLINE |
|
|
Doxycycline 100mg Uống |
Trong ngày đầu, 100 mg mỗi 12 giờ. Liều duy trì : 100 – 200 mg / ngày . |
|
Tigecyclin 50mg TTM |
Liều nạp 100 mg, sau đó 50 mg mỗi 12 giờ . |
|
Nhóm GLYCOPEPTIDE |
|
|
Vancomycin 500mg; 1000mg TTM |
500 mg mỗi 6 giờ, hoặc 1 g mỗi 12 giờ . ( truyền TM trong tối thiểu 60 phút ) |
|
Teicoplanin 200mg; 400mg TB, TTM |
400 mg một lần vào ngày thứ nhất, 200400 mg mỗi ngày một lần vào những ngày tiếp theo . Trường hợp rình rập đe dọa tính mạng con người : 400 mg mỗi ngày 2 lần trong 1-4 ngày ( liều tải ) và 400 mg mỗi ngày 1 lần trong những ngày tiếp theo ( liều duy trì ) . |
|
Nhóm khác |
|
|
Colistin 1 MIU; 2 MIU TB, TM, TTM |
Liều nạp : 6-9 MIU ( khoảng chừng 200 – 300 mg colistin base ) , |
|
Thuốc kháng sinh |
Liều khuyến cáo thường dùng cho người lớn |
| Liều duy trì : 3-4, 5 MIU ( khoảng chừng 100 – 150 mg colistin base ) . | |
|
Linezolid 600mg Uống, TTM |
600 mg mỗi 12 giờ . |
|
Fosfomycin 0,5g; 1g Uống ( 0,5 g ) |
Theo thông tin đơn vị sản xuất : Đường uống : 2-3 g chia làm 3-4 lần / ngày. Đường tiêm : 2-4 g chia làm 2-4 lần / ngày. * Theo thông tin Dược thư Quốc gia Nước Ta năm ngoái : Đường uống : 0,5 – 1 g mỗi 8 giờ . Đường tiêm : 100 – 200 mg / kg / ngày, khoảng cách giữa những lần truyền phụ thuộc vào vào liều dùng hàng ngày. Liều tối đa : 16 g / ngày . |
|
Metronidazole Uống ( 250 mg ; 500 mg ) |
Đường uống : 250 mg mỗi 6-8 giờ hoặc 500 mg mỗi 12 giờ . Truyền tĩnh mạch : Trong ngày đầu, 500 mg mỗi 6-8 giờ, tối đa 2 g / ngày . Trong ngày thứ hai trở đi, 500 mg mỗi 12 giờ ( hoàn toàn có thể tăng 500 mg mỗi 8 giờ ) . |
Tài liệu tham khảo:
Dược thư Quốc Gia Nước Ta, 2018 .
https://reference.medscape.com
https://www.drugs.com
http://www.mims.com/vietnam
Bảng điều chỉnh liều kháng sinh
Một số thuốc không thay đổi liều trên người bệnh suy chức năng thận:
Cefoperazone, Ceftriaxone, Clindamycin, Linezolid, Metronidazole, Moxifloxacin, Tigecycline .
Bảng 4.1. Tham khảo liều kháng sinh nhóm Aminoglycoside với chế độ liều tập trung
|
TÊN KS |
CrCL > 80mL/ ph |
CrCL 60-80 mL/ph |
CrCL 40-60 mL/ph |
CrCL 30-40 mL/ph |
CrCL 20-30 mL/ph |
CrCL 10-20 mL/ph |
CrCL 0-10 mL/ph |
||
|
Amikacin |
15 mg / kg / 24 h | 12 mg / kg / 24 h | 7,5 mg / kg / 24 h | 4 mg / kg / 24 h | 7,5 mg / kg / 48 h | 4 mg / kg / 48 h | 3 mg / kg / 72 h và sau lọc máu | ||
|
Netilmicin |
6,5 mg / kg / 24 h | 5 mg / kg / 24 h | 4 mg / kg / 24 h | 2 mg / kg / 24 h | 3 mg / kg / 48 h | 2,5 mg / kg / 48 h | 2 mg / kg / 72 h và sau lọc máu | ||
|
|
|||||||||
Bảng 4.2. tham khảo liều kháng sinh ™ trên người bệnh (người lớn) suy chức năng thận
|
TÊN KS |
Liều lượng (chức năng thận bình thường) |
CrCL > 50-90 mL/ph |
CrCL 10-50 mL/ph |
CrCL |
HD |
CAPD |
CRRT |
|
Amoxicillin–acid clavulanic |
Tính theo amoxicillin : 1 g / 6-8 h | 1 g / 68 h |
ClCr 10 – 30 : liều khởi đầu 1 g, sau đó 500 mg / 12 h |
Liều ban đầu 1 g, sau đó 500 mg / 24 h |
Liều khởi đầu 1 g, sau đó 500 mg / 24 h ( thêm 500 mg sau lọc máu ) | Không tài liệu | Không tài liệu |
|
Ampicillin-sulbactam |
3 g / 6 h | 3 g / 6 h | 3 g / 812 h | 3 g / 24 h | 3 g / 24 h ( cho sau lọc máu ) | 3 g / 24 h | 3 g / 12 h |
|
Cefepime |
2 g / 8 h | CrCl > 60 : 2 g / 8-12 h |
CrCl 30-60 : 2 g / 12 h ; CrCl 11-29 : 2 g / 24 h |
1 g / 24 h | 1 g / 24 h ( thêm 1 g sau lọc máu ) | 1-2 g / 48 h | 2 g / 1224 h |
|
TÊN KS |
Liều lượng (chức năng thận bình thường) |
CrCL > 50- 90 mL/ph |
CrCL 10-50 mL/ph |
CrCL |
HD |
CAPD |
CRRT |
|
Cefoxitin |
2 g / 8 h | 2 g / 8 h | 2 g / 812 h | 2 g / 2448 h |
2 g / 24-48 h ( thêm 1 g sau lọc máu ) |
1 g / 24 h | 2 g / 812 h |
|
Cefoperaz onesulbactam |
1-4 g / 12 h | 1-4 g / 12 h |
ClCr 15 – 30 : 2 g / 12 h |
ClCr 15 : 1 g / 12 h |
Không tài liệu | Không tài liệu | Không tài liệu |
|
Ceftazidime |
2 g / 8 h | 2 g / 8-12 h | 2 g / 12-24 h | 2 g / 24-48 h | 2 g / 24-48 h ( thêm 1 g sau lọc máu ) | Không tài liệu | 1-2 g / 12-24 h |
|
Cefuroxime |
0,75 – 1,5 g / 8 h | 0,75 – 1,5 g / 8 h | 0,75 – 1,5 g / 8-12 h | 0,75 – 1,5 g / 24 h | 0,75 – 1,5 g / 24 h ( cho sau lọc máu ) | 0,75 – 1,5 g / 24 h | 0,75 – 1,5 g / 8-12 h |
|
Ciproflox acine |
400 mg / 12 h | 400 mg / 12 h | 400 mg / 24 h | 400 mg / 24 h | 400 mg / 24 h ( cho sau lọc máu ) | 400 mg / 24 h | 200 – 400 mg / 12 h |
|
Colistin |
Tính theo liều colistin base ( mg ) : 1 mg = 30.000 UI Liều nạp : 4 x cân nặng ( kg ) ( tối đa 300 mg ) Liều duy trì : mở màn sau 12 giờ |
Liều duy trì / ngày = 2 x [ ( 1,5 x CrCln ) + 30 ] Liều duy trì được chia làm mỗi 8-12 h . CrCln = CrCl x ( BSA ( bệnh nhân ) / 1,73 ) |
Ngày không lọc máu : 130 mg / ngày, chia làm mỗi 12 h ; Ngày lọc máu : khởi đầu liều 175 mg sau lọc máu . |
160 mg / 24 h | Để đạt nồng độ colisitn trong máu 2,0 µg / ml, dùng liều 480 mg / ngày, chia làm mỗi 12 giờ . | ||
|
TÊN KS |
Liều lượng (chức năng thận bình thường) |
CrCL > 50-90 mL/ph |
CrCL 10-50 mL/ph |
CrCL mL/ph |
HD |
CAPD |
CRRT |
|
Ertapenem |
1 g / 24 h | 1 g / 24 h | CrCl | 0,5 g / 24 h | 0,5 g / 24 h ( thêm 150 mg sau lọc máu nếu truyền thuốc trong vòng 6 giờ trước lọc máu ) | 0,5 g / 24 h | 0,5 – 1 g / 24 h |
|
Fosfomycin |
Theo thông tin loại sản phẩm : 2-4 g / 24 h Theo thông tin dược thư : 100 – 200 mg / kg / ngày |
CrCl 40-60 : khoảng cách giữa 2 lần dùng là 12 giờ |
CrCl 30-40 : khoảng cách giữa 2 lần dùng là 24 giờ ; CrCl 20-30 : khoảng cách giữa 2 lần dùng là 36 giờ ; CrCl 10-20 : khoảng cách giữa 2 lần dùng là 48 giờ |
CrCl : 5-10 : khoảng cách giữa 2 lần dùng là 75 giờ | Thêm 2 g sau lọc máu | Không tài liệu | Không tài liệu |
|
Imipenem |
500 mg / 6 h | 250 – 500 mg / 6-8 h | 250 mg / 8-12 h | 125 – 250 mg / 12 h | 125 – 250 mg / 12 h ( liều đầu sau lọc máu, liều | 125 – 250 mg / 12 h | 0,5 – 1 g / 12 h |
|
TÊN KS |
Liều lượng (chức năng thận bình thường) |
CrCL > 50-90 mL/ph |
CrCL 10-50 mL/ph |
CrCL |
HD |
CAPD |
CRRT |
| tiếp theo mỗi 12 h ) | |||||||
|
Levofloxacin |
750 mg / 24 h | 750 mg / 24 h | CrCl 2049 : 750 mg / 48 h |
CrCl 20 : liều đầu 750 mg, sau đó 500 mg / 48 h |
liều đầu 750 mg, sau đó 500 mg / 48 h | liều đầu 750 mg, sau đó 500 mg / 48 h | liều đầu 750 mg, sau đó 500 mg / 48 h |
|
Meropenem |
1 g / 8 h | 1 g / 8 h |
CrCl 25-50 : 1 g / 12 h ; CrCl 10-25 : 0,5 g / 12 h |
0,5 g / 24 h | 0,5 g / 24 h ( cho sau lọc máu ) | 0,5 g / 24 h | 1 g / 12 h |
|
Piperacillin-tazobactam (liều thông thường) |
4,5 g / 8 h hoặc 3,375 g / 6 h | CrCl > 40 : 3,375 g / 6 h |
CrCl 20-40 : 2,25 g / 6 h ; CrCl |
2,25 g / 8 h | 2,25 g / 12 h ( thêm 0,75 g sau lọc máu ) | 2,25 g / 12 h | 2,25 g / 6 h |
|
Piperacillin-tazobactam (liều điều trị Pseudomo nas) |
4,5 g / 6 h | CrCl > 40 : 4,5 g / 6 h |
CrCl 20-40 : 3,375 g / 6 h ; CrCl |
2,25 g / 6 h | 2,25 g / 8 h ( thêm 0,75 g sau lọc máu ) | 2,25 g / 8 h |
MIC ≤ 16 : 3,375 g / 6 h ( truyền trong 30 phút ) ; MIC 16-64 : 4,5 g / 8 h ( truyền trong 4 giờ ) |
|
Ticarcillin-acid clavulanic |
Tính theo ticarcillin : 1,5 – 3,1 g / 6-8 h | ClCr 30-60 : 2 g / 4 h | ClCr 10-30 : 2 g / 8 h | 2 g / 12 h | 2 g / 12 h ( thêm 3,1 g sau lọc máu ) | 3,1 g / 12 h | Không tài liệu |
|
Vancomycin |
15-30 mg / kg / 12 h |
15-30 mg / kg / 12 h |
15 mg / kg / 24-96 h |
7,5 mg / kg / 2-3 ngày |
Để đạt nồng độ đáy 15-20 mcg / ml : thêm 15 mg / kg nếu lọc máu ngày tiếp theo ; thêm 25 mg / kg nếu lọc máu trong 2 ngày tiếp theo ; thêm 35 mg / kg nếu lọc máu trong 3 ngày tiếp theo | 7,5 mg / kg / 2-3 ngày | CAVH / CVVH : 500 mg / 24-48 h |
Tài liệu tham khảo:
The Sanford Guide To Antimicrobial Therapy 2018. 48 th Edition .
Dược thư Quốc Gia Nước Ta, 2018 .
http://www.mims.com/vietnam
Chuyển đổi kháng sinh iv sang po
Tiêu chí xác định người bệnh có thể chuyển kháng sinh từ đường tiêm sang đường uống
Nếu bệnh nhân có tối thiểu một tiêu chuẩn trong những tiêu chuẩn sau thì liên tục kháng sinh đường tiêm. Nếu KHÔNG có tiêu chuẩn nào thì xem xét CHUYỂN sang kháng sinh đường UỐNG tương thích .
Đường uống bị hạn chế ( nôn, tiêu chảy nặng, rối loạn nuốt, mất ý thức : ngất, hôn mê, không trấn áp được bản thân ) ;
Còn tối thiểu ≥ 2 triệu chứng : > 38 oC hoặc oC, nhịp tim > 90 nhịp / phút, nhịp thở > 20 lần / phút, WBC > 12.109 / L hoặc 9 / L ;
Triệu chứng lâm sàng xấu đi ;
Một số bệnh : viêm màng trong tim, nhiễm khuẩn thần kinh TW ( viêm màng não, áp xe não ), viêm mô tế bào mắt, áp xe sâu ;
Không có sẵn thuốc đường uống .
Chuyển đổi kháng sinh dạng điều trị nối tiếp (áp dụng với kháng sinh có đường tiêm và đường uống)
Azithromyxin
Cefuroxime
Ciprofloxacin
Clindamycin
Doxycyline
Levofloxacin
Linezolid
Metronidazole
Moxifloxacin
Sulfamethoxazole / trimethoprim
Chuyển từ kháng sinh đường tiêm/truyền sang kháng sinh đường uống khác
|
Kháng sinh đường tiêm/truyền |
Kháng sinh đường uống |
| Ampicillin | Amoxicillin |
| Ampicillin / Sulbactam | Amoxicillin / Clavunate |
| Aztreonam | Ciprofloxacin hoặc levofloxacin |
| Cefazolin | Cephalexin |
| Cefotaxime hoặc ceftriaxone | Cefpodoxime hoặc cefuroxime |
| Ceftazidime hoặc cefepime | Ciprofloxacin hoặc levofloxacin |
| Piperacillin – Tazobactam |
Amoxicillin – acid clavulanic Hoặc : Ciprofloxacin + clindamycin Hoặc : Ciprofloxacin + metronidazole |
Tài liệu tham khảo
Quyết định số 772 / QĐ-BYT ngày 04/03/2016 “ Hướng dẫn triển khai quản trị sử dụng kháng sinh trong bệnh viện ”
https://physicians.northernhealth.ca/sites/physicians/files/physicianresources/antimicrobial–stewardship/documents/intravenous–to–oralconversion.pdf
Ghi chú vi sinh lâm sàng
Kháng sinh đồ của Staphylococcus aureus NHẠY với Oxacillin: vi khuẩn là Methicillin-susceptible S. aureus (MSSA) thì sẽ NHẠY với:
Tất cả dẫn xuất của penicillin có hoặc không có phối hợp với chất ức chế β-lactamase như : amoxicillin, amoxicillin-clavulanate, ampicillin, ampicillin-sulbactam, ticarcillin-clavulanat, piperacillintazobactam, …
Cephalosporin I, II, III : cefuroxime, cefoxitin, cefoperazone, ceftriaxone, …
Carbapenem : ertapenem, imipenem, meropenem
Kháng sinh đồ của Staphylococcus aureus KHÁNG với Oxacillin: vi khuẩn là Methicillin-resistant S. aureus (MRSA) thì sẽ KHÁNG với tất cả kháng sinh họ Beta-lactam (penicillin, cephalosporin, carbapenem).
Tính nhạy cảm của vi khuẩn tiết men Extended-Spectrum BetaLactamase (ESBL):
Đề kháng trọn vẹn với kháng sinh nhóm penicillin, cephalosporin, aztreonam .
Giảm tính năng phối hợp của penicillin / cephalosporin với chất ức chế β-lactamase như : amoxicillin-clavulanate, ticarcillin-clavulanate, piperacillin-tazobactam, …
Kháng sinh đồ của Enterococcus:
NHẠY với penicillin / ampicillin sẽ NHẠY với tổng thể dẫn xuất của penicillin có hoặc không có phối hợp với chất ức chế β-lactamase ( như : amoxicillin, amoxicillin-clavulanate, ampicillin, ampicillinsulbactam, ticarcillin-clavulanate, piperacillin-tazobactam, … ), với imipenem .
Tài liệu tham khảo:
Hướng dẫn sử dụng kháng sinh, Bệnh viện Bệnh Nhiệt Đới, 2018
Performance Standards for Antimicrobial Susceptibility Testing ( Clinical and Laboratory Standards Institute ), 27 th edition .
Phân loại nguy cơ của kháng sinh trên thai kỳ
Phụ nữ có thai là một đối tượng người tiêu dùng phải đặc biệt quan trọng thận trọng trong sử dụng thuốc. Bởi vì thuốc được sử dụng trong thời kỳ thai nghén hoàn toàn có thể gây tính năng xấu đến bất kỳ quá trình tăng trưởng nào của thai kỳ ( trong 3 tháng đầu thai kỳ, 1 số ít thuốc hoàn toàn có thể gây ra quái thai, dị tật bẩm sinh … ). Như vậy, tốt nhất là không nên dùng thuốc ở phụ nữ có thai ; trừ trường hợp bắt buộc ( rình rập đe dọa tính mạng con người thai phụ ) .
Bảng 7.1. Bảng phân loại nguy cơ của kháng sinh trên thai kỳ
|
Phân loại nguy cơ |
Một số ví dụ |
|
A Thử lâm sàng có trấn áp cho thấy thuốc không có rủi ro tiềm ẩn so với bào thai trong suốt thai kỳ |
( Không có tài liệu ) |
|
B Thử trên súc vật không thấy có rủi ro tiềm ẩn và chưa thử trên phụ nữ có thai, hoặc thử trên súc vật thấy có rủi ro tiềm ẩn nhưng chưa có vật chứng đáng tin cậy chứng tỏ có rủi ro tiềm ẩn so với thai phụ |
Amoxicillin, Amoxicillin-clavulanate, Ampicillin-sulbactam, Ticarcillin-clavulanate, Piperacillin-tazobactam Ceftriaxone, Cefepime, Cefuroxime, Cefoxitine, Cefdinir, Cefadroxil, Cefpodoxime, Cefprozil, Cefditoren Clindamycin, Azithromycin Metronidazole Nitrofurantoin, Fosfomycin Ertapenem, Meropenem Acyclovir Amphotericin B Terbinafine |
|
C Thử trên súc vật thấy có rủi ro tiềm ẩn và chưa có vật chứng trên phụ nữ có thai, hoặc chưa thử cả trên súc vật và chưa có vật chứng trên người ( cần căn nhắc kỹ giữa quyền lợi và rủi ro tiềm ẩn trước khi dùng ) |
Thuộc những họ kháng sinh / KS : Fluoroquinolones Sulfonamides Tetracyclines Linezolid Imipenem |
|
D Có vật chứng rủi ro tiềm ẩn so với thai, chỉ sử dụng trong trường hợp bất khả kháng ( quyền lợi điều trị lớn hơn rủi ro tiềm ẩn ) |
Gentamicin, Neomycin, Amikacin, Streptomycin Trimethoprim-sulfamethoxazole Doxycycline, Tigecycline Fluconazole, Voriconazole |
|
X Đã thử trên súc vật hoặc trên người hoặc trên kinh nghiệm tay nghề dùng thuốc lâu dài hơn cho thấy có rủi ro tiềm ẩn so với thai và rủi ro tiềm ẩn này cao hơn quyền lợi điều trị ở phụ nữ mang thai ( cấm dùng ) |
( Không có tài liệu ) |
Tài liệu tham khảo:
http://www.mims.com/vietnam
https://wikem.org/wiki/Drug_pregnancy_categories .
Source: https://dichvubachkhoa.vn
Category : Tư Vấn Sử Dụng